| Klassifikation nach
ICD-10
|
| G00
|
Bakterielle Meningitis
|
| G01
|
Meningitis bei anderenorts klassifizierten bakteriellen Krankheiten
|
| G02
|
Meningitis bei sonstigen anderenorts klassifizierten infektiosen und parasitaren Krankheiten
|
| G03
|
Meningitis durch sonstige und nicht naher bezeichnete Ursachen
|
| ICD-10 online (WHO-Version 2019)
|
Eine
Meningitis
(
Plural
Meningitiden
;
deutsch
Hirnhautentzundung
,
Entzundung der Meningen
) ist eine
Entzundung
der
Hirn- und Ruckenmarkshaute
, also der Hullen des
zentralen Nervensystems
(ZNS). Sie kann durch
Viren
,
Bakterien
oder andere Mikroorganismen verursacht werden, aber auch aufgrund nichtinfektioser Reize auftreten.
[1]
Da eine
bakterielle
Meningitis aufgrund der unmittelbaren Nahe der Entzundung zu Gehirn und Ruckenmark grundsatzlich lebensbedrohlich ist, stellt eine Meningitis bis zum sicheren Ausschluss einer bakteriellen Ursache immer einen medizinischen Notfall dar.
[2]
[3]
Die haufigsten Symptome einer Meningitis sind
Kopfschmerzen
und
Nackensteifigkeit
, verbunden mit
Fieber
, Verwirrtheit oder
Bewusstseinsminderung
,
Ubelkeit
und einer Uberempfindlichkeit gegen Licht und laute Gerausche. Vor allem Kinder konnen, insbesondere in der Anfangsphase, auch unspezifische Symptome wie Reizbarkeit und Benommenheit zeigen. Ein
charakteristischer Hautausschlag
gilt als Hinweis auf das Vorliegen einer durch
Meningokokken
hervorgerufenen Meningitis.
[2]
[4]
Ublicherweise wird das Vorliegen der Krankheit durch die Analyse von
Hirn-Ruckenmarksflussigkeit
, welche durch eine
Lumbalpunktion
entnommen wird, bestatigt oder ausgeschlossen. Eine Meningitis wird durch die rechtzeitige Gabe von
Antibiotika
und falls notig mit antiviralen Substanzen behandelt.
Corticosteroide
konnen zur Verhutung von Komplikationen hilfreich sein. Eine Meningitis kann, vor allem wenn sie nicht rechtzeitig erkannt und behandelt wird, todlich enden oder zu schwerwiegenden Folgeschaden wie
Taubheit
,
Epilepsie
, einem
Hydrozephalus
oder
kognitiven
Beeintrachtigungen fuhren. Zum Schutz vor bestimmten Erregern der Meningitis existieren Impfungen ? beispielsweise gegen die Meningokokken
Serogruppen
A, C, W, Y und B.
[2]
[3]
[4]
Meningitiden mit bestimmten Erregern wie
Haemophilus influenzae
Typ b
oder die Meningokokkenmeningitis sind meldepflichtige Erkrankungen.
[5]
Eine Meningitis ist, als
Meningitis epidemica
, gewohnlich erregerbedingt, also eine
Infektionskrankheit
. In den meisten Fallen konnen
Infektionen
mit Viren,
[6]
Bakterien
,
Pilzen
oder
Parasiten
festgestellt werden.
[1]
Eine Meningitis kann auch durch verschiedene nicht-infektiose Mechanismen verursacht werden.
[1]
Alle Formen, bei denen kein bakterieller bzw. lichtmikroskopisch sichtbarer Erreger nachgewiesen werden kann, werden allgemein als
aseptische Meningitis
bezeichnet. Das ist der Fall bei nicht-infektioser oder viraler Ursache (vgl.
Lymphozytare Choriomeningitis
,
Fruhsommer-Meningoenzephalitis
), aber auch bei anbehandelten bakteriellen Meningitiden, bei denen sich keine Bakterien mehr in der
Hirnhaut
finden, oder aber auch bei hirnhautnahen Infektionen (beispielsweise einer
Sinusitis
). Eine
Endokarditis
(Infektion der
Herzklappe
mit Aussaat von Bakterien in den Blutstrom) kann ebenfalls die Ursache einer
aseptischen Meningitis
sein. Die
aseptische Meningitis
wird zudem von Erregern aus der Familie der
Spirochaten
ausgelost, zu denen auch die von
Syphilis
(
Treponema pallidum
) und der
Lyme-Borreliose
(
Borrelia burgdorferi
) gehoren. Auch
Malariaerreger
, Pilze (beispielsweise
Cryptococcus neoformans
bei Immundefizitsyndromen wie
AIDS
oder
Candida-Spezies
als Erreger der ?Hefemeningitis“
[7]
) und
Amoben
(beispielsweise
Naegleria fowleri
aus damit verseuchtem Trinkwasser) sind als Ausloser bekannt.
[1]
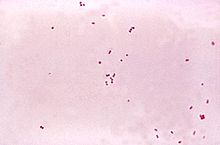 Meningokokken (
Neisseria meningitidis
) sind haufig Erreger bakterieller Meningitiden im Jugend- und Erwachsenenalter
Meningokokken (
Neisseria meningitidis
) sind haufig Erreger bakterieller Meningitiden im Jugend- und Erwachsenenalter
Generell gilt, dass es vom Alter der Patienten abhangt, welche
Krankheitserreger
bevorzugt eine Meningitis verursachen.
Bei
Fruhgeborenen
und
Sauglingen
bis zu einem Alter von 3 Monaten wird haufig
Streptococcus agalactiae
gefunden. Vor allem der Subtyp III der
Lancefield-Gruppe
B (
Gruppe-B-
Streptokokken
, GBS) ist es, der besonders innerhalb der ersten Lebenswochen als Meningitisverursacher im Rahmen einer
Neugeborenensepsis
infrage kommt. Diese Erreger haben ihr naturliches Reservoir im
Magen-Darm-Trakt
.
Allerdings kann auch die
Scheide
(der Mutter) intermittierend, chronisch oder vorubergehend mit GBS besiedelt sein.
[8]
Außerdem findet man in dieser Altersgruppe
Escherichia coli
, die ebenfalls den Magen-Darm-Trakt besiedeln. Neugeborene und
immunsupprimierte
[9]
Patienten konnen auch durch
Listeria monocytogenes
(vor allem Serotyp IVb), einen Erreger, der auch
epidemisch
auftritt, erkranken.
Altere Kinder erkranken eher durch
Neisseria meningitidis
(Meningokokken),
Streptococcus pneumoniae
(Pneumokokken, Serotypen 6, 9, 14, 18 und 23) und Kinder unter funf Jahren an
Haemophilus influenzae
Typ b
(
Haemophilus influenzae b-Infektion
).
[2]
[3]
Bei Erwachsenen verursachen
N. meningitidis
und
S. pneumoniae
zusammen etwa 80 % aller Falle einer Meningitis. Mit steigendem Alter (nach dem 50. Lebensjahr) finden sich vermehrt
L. monocytogenes
.
[3]
[4]
Sonderfalle: Schadel-Hirn-Trauma, Cerebralshunt, Cochlea-Implantat, anatomische Defekte, Storungen des Immunsystems
[
Bearbeiten
|
Quelltext bearbeiten
]
Nach kurzlich erlittenem
Schadel-Hirn-Trauma
konnen Bakterien aus der Nasenhohle in den meningealen Raum ubertreten.
Ein ahnlich erhohtes Infektionsrisiko haben Patienten mit einem
Cerebralshunt
. In diesen Fallen finden sich gehauft Infektionen mit
Staphylokokken
,
Pseudomonaden
und
gramnegativen
Erregern.
[3]
Diese Keime findet man auch bei Patienten mit einem
Immundefekt
.
[2]
Manchmal konnen das Einsetzen eines
Cochleaimplantats
oder Infektionen im Bereich von Kopf und Hals wie eine
akute Mittelohrentzundung
oder
Mastoiditis
zu einer Meningitis fuhren.
[3]
Bei Cochleaimplantaten ist das Risiko fur eine Pneumokokken-Meningitis deutlich erhoht.
[10]
Eine
rezidivierende
bakterielle Meningitis kann auch durch anatomische Defekte (
kongenital
oder erworben) oder auch durch Storungen des
Immunsystems
verursacht werden. Anatomische Defekte konnen eine Verbindung zwischen der außeren Umgebung und dem
Nervensystem
herstellen. Daher ist die haufigste Ursache einer rezidivierenden Meningitis eine
Schadelfraktur
, insbesondere
Frakturen der Schadelbasis
und solche, die die
Nasennebenhohlen
oder das
Felsenbein
mit einbeziehen. Eine Literaturubersicht von 363 Fallen von rezidivierenden Meningitiden ergab, dass 59 % der Falle durch anatomische Anomalien verursacht sind, 36 % im Rahmen einer Immunschwache auftreten (z. B.
Gerinnungsstorungen
, die vor allem zu rezidivierenden Meningokokken-Meningitiden fuhren) und 5 % auf das Konto persistierender Infekte in den Hirnhauten benachbarten Gebieten gehen.
[11]
Als
tuberkulose Meningitis
wird eine Meningitis bezeichnet, die durch eine Infektion mit dem Erreger
Mycobacterium tuberculosis
verursacht wird. Sie tritt gehauft in Landern auf, in denen die
Tuberkulose
verbreitet ist. Sie wird aber auch bei Menschen beobachtet, die eine
Immunschwache
, z. B. durch eine
HIV-Infektion
aufweisen, oder bei denen eine
Immunsuppression
besteht, z. B. durch eine
Chemotherapie
.
[12]
Bakterien wie beispielsweise
Meningokokken
oder
Haemophilus influenzae
fuhren bevorzugt zu einer
eitrigen
Meningitis
(
Meningitis purulenta
[13]
). Abhangig von der Hauptlokalisation der Ausbreitung unterscheidet man dabei die
Hauben-
oder
Konvexitatsmeningitis
von der
basalen Meningitis
. Bei Ersterer findet sich das eitrige Infiltrat uber den Großhirnhemispharen (insbesondere frontoparietal), bei Letzterer bevorzugt im Bereich der Hirnbasis.
[14]
Obwohl
neurotrope
Viren uberwiegend eine
Enzephalitis
hervorrufen, konnen manche Virusspezies auch Ursache einer Meningoenzephalitis, Enzephalomyelitis und Meningitis sein. Als Abgrenzung zur klassischen bakteriellen Meningitis werden die viralen Meningitiden auch als
lymphozytare Meningitis
bezeichnet. Nur wenige Viren verursachen ausschließlich eine Meningitis wie das durch Nagetiere ubertragene
Virus der Lymphozytaren Choriomeningitis
(LCMV). Eine Meningitis als Mischform oder als fortgeschrittener Infektionsverlauf wird bei immunkompetenten Erwachsenen am haufigsten durch
Enteroviren
wie dem
Coxsackie-Virus
und den
ECHO-Viren
verursacht. Als Meningitis konnen sich auch Infektionen oder Reaktivierungen verschiedener Herpesviren manifestieren, so das
Herpes-simplex-Virus 1
, seltener das
Herpes-simplex-Virus 2
,
Humane Herpesvirus 6
und
Humane Herpesvirus 7
. Die Herpes-simplex-Viren vermogen als einzige virale Erreger auch eine chronisch verlaufende Meningitis hervorzurufen. Bei schwerer zellularer Immundefizienz (beispielsweise nach
Knochenmarktransplantation
oder bei
AIDS
im Stadium C3) vermogen auch das
Cytomegalievirus
und das
Epstein-Barr-Virus
eine Meningoenzephalitis oder Meningitis auszulosen. Als typische Komplikationen treten diese auch bei Infektionen mit dem
Masernvirus
, dem
Mumpsvirus
und dem
Rotelnvirus
auf. Bei
Hantaviren
und dem
Parvovirus B19
[15]
ist eine meningitische Mitbeteiligung beschrieben. Im Rahmen einer frischen Infektion kann das
Humane Immundefizienz-Virus
neben einer Enzephalitis auch eine Meningitis hervorrufen (
Akutes retrovirales Syndrom
). Verschiedene durch
Gliederfußer
wie Stechmucken und Zecken ubertragene Viren (
Arboviren
) konnen neben einer Enzephalitis auch eine Meningitis verursachen. Zu ihnen gehoren das
FSME-Virus
,
Japanische-Enzephalitis-Virus
(→
Japanische Enzephalitis
),
West-Nil-Virus
,
Rifttal-Fieber-Virus
(→
Rifttalfieber
),
Dengue-Virus
und verschiedene Subtypen des
Sandmuckenfiebervirus
(→
Phlebotomusfieber
) wie das
Toskana-Virus
.
[16]
Eine parasitare Ursache wird oft angenommen, wenn sich eine
Eosinophilie
im
Liquor cerebrospinalis
findet. Am haufigsten finden sich dabei der
Ratten-Lungenwurm
(
Angiostrongylus cantonensis
) und andere
Fadenwurmer
wie
Gnathostoma spinigerum
; eine dabei durchgefuhrte Behandlung mit
Albendazol
ist von fraglicher Wirksamkeit.
[17]
Als seltene
Ausschlussdiagnosen
gelten
Tuberkulose
,
Syphilis
,
Kryptokokkose
und die
Kokzidioidomykose
.
[18]
[19]
[20]
Auch eine
Zystizerkose
kann Ursache einer chronisch-lymphozytaren Meningitis sein.
[21]
Eine nichtinfektiose Meningitis kann als das Ergebnis von verschiedenen Prozessen auftreten: durch die Ausbreitung von
Krebszellen
auf die Hirnhaute im Sinne einer ?
Meningeosis neoplastica
“
[22]
und als Nebenwirkung bestimmter Medikamente, vor allem durch nicht-steroidale
Antirheumatika
,
Antibiotika
und intravenos gegebene
Immunglobuline
.
[23]
Eine nichtinfektiose Meningitis kann auch durch entzundliche Erkrankungen wie die
Sarkoidose
(Neurosarkoidose) verursacht werden oder durch Bindegewebserkrankungen wie den systemischen
Lupus erythematodes
oder infolge bestimmter Formen von
entzundlichen Erkrankungen der Gefaßwand
wie dem
Morbus Behcet
auftreten.
[1]
Eine
Epidermoidzyste
oder eine
Dermoidzyste
kann eine Meningitis dadurch verursachen, dass sie entzundungsfordernde Stoffe in den Subarachnoidalraum entlasst.
[1]
[11]
Eine
Mollaret-Meningitis
ist ein Syndrom von wiederkehrenden Episoden aseptischer Meningitiden. Es wird moglicherweise durch
Herpes-simplex-Viren
vom Typ 2 verursacht. In seltenen Fallen kann eine
Migrane
eine Meningitis verursachen, diese Diagnose ist allerdings nur zulassig, wenn alle anderen moglichen Ursachen im Vorfeld ausgeschlossen wurden.
[1]
 Schema der Hirnhaute
Schema der Hirnhaute
Die Meningitis betrifft alle drei Schichten der
Hirnhaut
, die zusammen mit Gehirn- und Ruckenmarksflussigkeit (
Liquor cerebrospinalis
) Gehirn und Ruckenmark umschließen und schutzen. Die innerste Schicht der Hirnhaut, die
Pia mater
, ist eine zarte, undurchlassige Schicht, die fest mit der Oberflache von Gehirn und Ruckenmark verbunden ist und auch bis in alle Furchen hinein umschließt. Die mittlere Schicht, die
Arachnoidea
oder Spinnwebenhaut, sitzt der Pia mater locker auf und ?uberspringt“ dabei die Furchen des Gehirns. Der Spalt zwischen den beiden Schichten wird als
Subarachnoidalraum
bezeichnet. Er ist mit Liquor cerebrospinalis gefullt und heißt, weil er außerhalb des zentralen Nervensystems liegt, auch außerer Liquorraum. Die außerste Schicht der Hirnhaut liegt sowohl der Arachnoidea als auch dem Schadelknochen eng an. Sie wird als
Dura mater
bezeichnet.
Bei der bakteriellen Meningitis konnen die Erreger uber das Blut (hamotogen) zu den Hirnhauten gelangen oder direkt von den
Schleimhauten
des Nasenraumes oder der
Haut
aus dorthin wandern. Meist geht dem eine virale Infektion voraus, die die normalerweise vorhandene Schutzfunktion der Schleimhaute schadigt. Sind die Bakterien einmal im Blut, konnen sie uber Bereiche, in denen die
Blut-Hirn-
bzw. die
Blut-Liquor-Schranke
schwacher ausgepragt ist (wie den
Plexus choroideus
) in den Subarachnoidalraum gelangen. Meningitiden bei Neugeborenen sind in 25 % der Falle durch hamatogene Streuung von Streptokokken der Gruppe B bedingt. Bei Erwachsenen kommt dies seltener vor.
[2]
Ursache fur eine unmittelbare Verschleppung von Keimen in den Liquor konnen eingebrachte medizinische Gerate sein, aber auch ein Schadelbruch oder eine Infektion des Nasenrachenraums (
Nasopharynx
) oder der
Nasennebenhohlen
, die eine
Fistel
mit dem Subarachnoidalraum gebildet haben. Gelegentlich kann auch ein angeborener Defekt der Dura mater verantwortlich sein.
[2]
Mit dem Begriff
aseptische Meningitis
wird ein Syndrom bezeichnet, das durch ein akutes Auftreten meningealer Reizzustande, Fieber und eine Liquorpleozytose gekennzeichnet ist.
[24]
Typischerweise findet man dabei kein Wachstum eines Erregers in einer Bakterienkultur.
[25]
Bei den meisten aseptischen Meningitiden wird die Entzundung der Hirnhaute durch Enteroviren und Herpes-Simplex-Typ-2-Viren verursacht.
[26]
Untersucht man die viral verursachten Meningitiden, findet man in bis uber 90 % der Falle Enteroviren als die Verursacher.
[27]
Bei Kindern machen Enteroviren etwa die Halfte der identifizierten Erreger aus.
[28]
Daher wird eine virale Meningitis vielfach kurzerhand als aseptische Meningitis bezeichnet.
[29]
Andere Autoren erklaren vereinfachend, dass eine aseptische Meningitis immer dann vorliegt, wenn die Entzundung der Meningen nicht durch einen eiterverursachenden Erreger bedingt ist.
[30]
Ublicherweise wird der Begriff fur eine Form der Meningitis verwendet, bei der man einen gutartigen Verlauf ohne Ubergreifen der Entzundung auf das Hirnparenchym beobachtet.
[31]
Allerdings wird unter dem Begriff auch die sog. ?drug-induced aseptic meningitis“ (DIAM) subsumiert. Medikamente, die das Bild einer Meningitis erzeugen konnen, sind vor allem nichtsteroidale Antirheumatika, Antibiotika
[32]
und intravenos gegebene Antikorper.
[33]
Kurzlich wurden im Rahmen einer Mumps-Epidemie in den USA und Kanada aseptische Meningitiden als Folge der Impfung beobachtet.
[34]
Eine zunehmend haufiger auftretende Ursache aseptischer Meningitiden sind Tumoren. In diesem Zusammenhang spricht man im angelsachsischen Sprachraum von einer ?neoplastic meningitis“. Entscheidend fur die Benennung der Erkrankung als Meningitis ist die Beobachtung, dass die in den Subarachnoidalraum einwandernden Tumorzellen zu einer Irritation der Meningen fuhren, die das klinische Bild einer mild verlaufenden Meningitis erzeugt.
[35]
In seltenen Fallen kann eine rheumatoide Arthritis
[36]
oder eine Neuroborreliose mit einer aseptischen Meningitis einhergehen.
[37]
Gelegentlich gibt es Epidemien aseptischer Meningitiden. Kurzlich wurde in Lettland eine solche Epidemie beobachtet. Sie war verursacht durch Coxsackieviren.
[38]
Die generalisierte
Entzundung
, die bei einer Meningitis im Subarachnoidalraum auftritt, ist keineswegs die direkte Folge der Keimvermehrung, sondern vielmehr das Resultat der komplexen
Immunantwort
infolge der Keimbesiedelung. Diese Immunantwort besteht vor allem in der Produktion von
Zytokinen
durch
Astrozyten
und
Mikroglia
. Daraus folgt eine Stimulation weiterer Komponenten des
Immunsystems
. In der Folge tritt eine
Storung der Blut-Hirn-Schranke
auf, die von einer Hirnschwellung (vasogenes
Hirnodem
) begleitet werden kann. Die veranderte Durchlassigkeit der
Hirngefaße
verursacht nicht nur einen Flussigkeitsubertritt ins Hirngewebe, sondern auch ein Eindringen von
Leukozyten
in den Liquorraum. Diese tragen wesentlich zum Entzundungsgeschehen und einem interstitiellen Hirnodem bei, indem sie weitere Zytokine und Uberreste abgetoteter Bakterien freisetzen. So kommt es auch zu einer Entzundung der Hirngefaßwande (
zerebrale Vaskulitis
), die zu einem zytotoxischen Hirnodem und einer Storung der Hirndurchblutung beitragt. Die so bei einer Meningitis auftretenden drei Hirnodemformen fuhren nun zu einem erhohten
Hirndruck
und zu einer Minderdurchblutung des Gehirns mit der Folge eines
programmierten Zelltodes
von
Nervenzellen
.
[2]
Die Zusammenschau dieser Prozesse erklart die Beobachtung, dass sich der klinische Zustand von Patienten mit einer Meningitis initial verschlechtern kann, wenn die Patienten mit einem
Antibiotikum
behandelt werden. Verantwortlich dafur ist die dann auftretende vermehrte Freisetzung von bakteriellen
Endotoxinen
in den Liquorraum. Die Gabe von
Corticosteroiden
kann diese Vorgange abmildern.
[2]
[4]
 Ausgepragter Meningismus bei einem Erkrankten der Meningokokken-Epidemie von 1911?1912 in Texas.
Ausgepragter Meningismus bei einem Erkrankten der Meningokokken-Epidemie von 1911?1912 in Texas.
Bei Erwachsenen ist ein intensiver
Kopfschmerz
das haufigste Symptom der Erkrankung und tritt in uber 90 % aller Falle einer bakteriellen Meningitis auf. Er wird meist von einer Nackensteifigkeit (
Meningismus
) begleitet, die sich bei 70 % der erwachsenen Patienten mit einer bakteriellen Meningitis findet. Andere klinische Zeichen, die haufig bei einer Meningitis vorkommen, sind eine
Lichtscheu
und eine
Gerauschempfindlichkeit
. Die klassische Symptom-Trias einer Meningitis besteht aus Nackensteifigkeit, hohem
Fieber
und
Bewusstseinsminderung
. Man findet diese Trias jedoch nur in ca. 45 % der Falle einer bakteriellen Meningitis. Wenn keines der drei klinischen Zeichen vorliegt, ist eine Meningitis sehr unwahrscheinlich.
[39]
[6]
Weitere Hinweise fur einen Meningismus sind positive
Kernig-
,
Brudzinski-
und
Lasegue-Zeichen
: Dabei findet man die Patienten haufig im Bett mit angezogenen Beinen liegend, wobei sie die Knie nicht strecken konnen (Kernig-Zeichen). Wenn es beim Vorbeugen des Kopfes zu einem unwillkurlichen Anziehen der Beine kommt, spricht man vom Brudzinski-Zeichen. Bei passivem Beugen des gestreckten Beines im Huftgelenk bis zu einem Winkel von 45° kann es zu scharfen, vom Rucken in das Bein einschießenden Schmerzen kommen (Lasegue-Zeichen). Die
Sensitivitat
dieser im klinischen Alltag haufig angewendeten Tests ist nicht sehr hoch.
[40]
Kernig- und Brudzinski-Zeichen haben allerdings eine hohe
Spezifitat
, das heißt, sie kommen selten bei anderen Erkrankungen vor. Ein anderer Test, das ?jolt accentuation maneuver“, kann ebenfalls hilfreich sein: Wenn die Patienten den Kopf horizontal schnell hin- und herschutteln (wie beim ?Neinsagen“) und dies den Kopfschmerz nicht verschlimmert, ist eine Meningitis unwahrscheinlich.
[6]
Kleine Kinder zeigen haufig keine charakteristischen Symptome, sie sind manchmal nur reizbar und kranklich.
[2]
Kleinkinder bis zu einem Alter von sechs Monaten weisen manchmal eine Vorwolbung der
Fontanelle
, Schmerzen in den Beinen, kalte Extremitaten und Blasse auf.
[41]
Wenn die Meningitis durch das Bakterium
Neisseria meningitidis
verursacht wird (Meningokokkenmeningitis), dann kann diese im Falle einer Bakterienstreuung uber das Blut durch das Auftreten einer
Purpura
charakterisiert sein.
[41]
Diese Hauterscheinung besteht aus zahlreichen kleinen irregularen roten oder lilafarbenen Flecken (flachenhafte Blutungen unter die Haut) am Korperstamm, den unteren Extremitaten, Schleimhauten, Konjunktiven und gelegentlich den Handinnenflachen oder Fußsohlen. Obwohl der Ausschlag bei einer Meningokokkenmeningitis nicht immer vorkommt, ist er doch recht spezifisch fur die Erkrankung, kommt jedoch auch bei anderen Erregern vor.
[2]
Charakteristische Hautausschlage gibt es auch bei Meningitisformen durch die Erreger der
Hand-Fuß-Mund-Krankheit
und bei
Herpes-simplex
-Meningoenzephalitiden.
[42]
 Das Foto zeigt ein Kind mit einem sehr schweren Verlauf einer Meningokokkenmeningitis. Die
Petechien
entwickelten sich schnell zu
Gangranen
und erforderten die
Amputation
aller Extremitaten. Die Patientin uberlebte die Erkrankung und wurde als ?Baby Charlotte“ im Rahmen einer Meningitis-Impfkampagne in
Neuseeland
bekannt.
Das Foto zeigt ein Kind mit einem sehr schweren Verlauf einer Meningokokkenmeningitis. Die
Petechien
entwickelten sich schnell zu
Gangranen
und erforderten die
Amputation
aller Extremitaten. Die Patientin uberlebte die Erkrankung und wurde als ?Baby Charlotte“ im Rahmen einer Meningitis-Impfkampagne in
Neuseeland
bekannt.
Patienten mit einer Meningitis konnen im Fruhverlauf der Erkrankung besondere Komplikationen erleiden. Diese Komplikationen erfordern eine besondere Behandlung und zeigen manchmal eine ungunstige Prognose an. Die Infektion kann eine
Sepsis
mit einem
systemischen inflammatorischen Response-Syndrom
mit
Blutdruckabfall
,
Tachykardie
, Entgleisung der Korpertemperatur und
Tachypnoe
auslosen. Der Blutdruckabfall kann fruh im Verlauf der Erkrankung auftreten, vor allem bei einer Meningokokkenmeningitis, und zu einer Durchblutungsstorung verschiedener Organe fuhren.
[43]
Eine
Verbrauchsgerinnungsstorung
ist das Resultat einer uberschießenden Gerinnungsaktivierung und kann einerseits die Blutversorgung ganzer Organe storen und andererseits das Blutungsrisiko erheblich vergroßern. Bei einer Meningokokkenmeningitis konnen
Gangrane
der Extremitaten entstehen.
[2]
Infektionen mit Meningokokken und Pneumokokken konnen Einblutungen der
Nebenniere
mit der Folge eines
Waterhouse-Friderichsen-Syndroms
verursachen, das nicht selten todlich verlauft.
[44]
Ein weiteres Problem ist die Entwicklung eines
Hirnodems
, mit ansteigendem
Hirndruck
und dem Risiko einer
Einklemmung
durch die Hirnschwellung. Dies kann von einer
Bewusstseinsminderung
mit Aufhebung der
Pupillenreflexe
, Atemstorung und einer abnormen Korperhaltung begleitet sein.
[45]
Eine
Infektion des Gehirngewebes
kann auch zu einer Liquorabflussbehinderung mit der Folge eines
Hydrocephalus
fuhren.
[45]
Epileptische Anfalle
konnen aus unterschiedlichen Grunden auftreten; sie sind bei Kindern eine haufige Komplikation im Fruhverlauf (30 % der Falle) und geben keinen Hinweis auf die zugrundeliegende Storung.
[46]
Krampfanfalle nehmen manchmal ihren Ausgang von Hirnarealen, die komprimiert oder entzundet sind.
[45]
Partielle Anfalle
(das sind Anfallsformen, die zu motorischen Entaußerungen in einer Extremitat oder in Teilen des Korpers fuhren), ein Anfallsstatus, spat eintretende Anfalle und solche, die medikamentos nicht oder nur schwer beherrschbar sind, gelten als Hinweis fur eine ungunstige Langzeitprognose.
[43]
Eine Meningitis kann auch zu Beeintrachtigungen der
Hirnnerven
und somit zu Storungen der Kontrolle der Augen-, Gesichts- und Kopfbewegungen, des Schluckens und des Gehors fuhren.
[43]
[6]
Sehstorungen und
Horminderung
konnen nach einer Meningitis anhaltend sein.
[2]
Problematisch ist eine im Anschluss an die Erkrankung auftretende Verkalkung der
Horschnecke
(
Cochlea
), daher sollten wahrend und nach einer Meningitis engmaschige Horteste erfolgen, um in entsprechenden Fallen fruhzeitig bei Ertaubung eine
Cochlea-Implantation
zu ermoglichen, die nach der Verknocherung nicht immer gelingt.
[47]
[48]
Eine Entzundung des Gehirngewebes (
Enzephalitis
) oder der
Hirngefaße
(
zerebrale Vaskulitis
) konnen ebenso wie die Entstehung einer
Sinus-
oder
Hirnvenenthrombose
zu einem fokalen neurologischen Defizit mit Lahmung, Sensibilitatsstorungen und Bewegungsstorungen in den von den betroffenen Hirnregionen versorgten Korperarealen fuhren.
[43]
[45]
 Ringsum verdickte Hirnhaute in der
Kernspintomographie
Ringsum verdickte Hirnhaute in der
Kernspintomographie
Liquor-Befunde bei unterschiedlichen Formen von Meningitis
[49]
| Unterformen
|
Glucose
|
Proteingehalt
|
Zellzahl
|
| Akut bakteriell
|
erniedrigt
|
erhoht
|
granulozytar
,
haufig > 300/mm³
|
| Akut viral
|
normal
|
normal oder erhoht
|
lymphozytar
,
< 300/mm³
|
| Tuberkulos
|
erniedrigt
|
erhoht
|
mononuklear und
PMNs, < 300/mm³
|
| Pilz
|
erniedrigt
|
erhoht
|
< 300/mm³
|
| Malignom
|
erniedrigt
|
erhoht
|
typischerweise
mononuklear
|
Bei Verdacht auf Meningitis wird das Blut auf
entzundungstypische
Veranderungen (beispielsweise der Konzentration von
C-reaktivem Protein
, des
Blutbildes
bzw. der
Leukozytenzahl
und in der
Blutkultur
) hin untersucht.
[3]
[50]
Die wichtigste Untersuchung, um einen Verdacht auf Meningitis zu bestatigen oder zu verwerfen, ist die Untersuchung des mittels
Lumbalpunktion
gewonnenen
Liquors
.
[51]
Die Lumbalpunktion ist
kontraindiziert
bei Raumforderungen im Gehirn (beispielsweise Tumoren oder Abszesse) oder aber auch bei einer Erhohung des intrakraniellen Druckes, weil es dabei zu Einklemmungen des Gehirns kommen kann. Um dieses Risiko vermeiden zu konnen, sind daher im Vorfeld bei entsprechender Anamnese eine
Computertomographie
oder eine
Kernspintomographie
des Schadels angezeigt, was in bis zu 45 % der Falle notwendig ist.
[3]
[50]
[52]
Bei Sauglingen und Kleinkindern kann auch eine Ultraschalluntersuchung des Kopfes zur Diagnosestellung beitragen.
[53]
Falls vor einer Lumbalpunktion eine bildgebende Untersuchung notwendig ist, wird eine vorbeugende antibiotische Behandlung empfohlen, um eine Verzogerung des Behandlungsbeginns zu vermeiden.
[3]
[50]
[52]
Haufig werden bildgebende Verfahren eingesetzt, um wahrend der Behandlung die Entwicklung von Komplikationen besser einschatzen zu konnen.
[2]
Bei schweren Verlaufen sollte stets ein Monitoring der
Blutelektrolyte
erfolgen, da in diesen Fallen eine
Hyponatriamie
unter anderem als Folge eines
Schwartz-Bartter-Syndrom
oder als Nebenwirkung einer Infusionstherapie auftreten kann.
[4]
[54]
 Vermehrung von neutrophilen Granulozyten (Pleozytose) im Liquor cerebrospinalis bei bakterieller Meningitis.
Vermehrung von neutrophilen Granulozyten (Pleozytose) im Liquor cerebrospinalis bei bakterieller Meningitis.
Mittels
Lumbalpunktion
wird Hirn-Ruckenmarksflussigkeit (Liquor cerebrospinalis) gewonnen. Anschließend kann der Druck im Subarachnoidalraum gemessen werden, der normalerweise zwischen 6 und 18 cm Wassersaule (cm H
2
O) liegt.
[51]
Bei einer bakteriellen Meningitis ist der Liquordruck zumeist erhoht.
[3]
[50]
Das makroskopische Erscheinungsbild der Hirn-Ruckenmarksflussigkeit erlaubt bereits Ruckschlusse auf die Ursache. Normalerweise ist Liquor klar, eine trube bis wolkige Hirn-Ruckenmarksflussigkeit weist auf erhohte Proteinanteile,
weiße
und
rote Blutkorperchen
und/oder Bakterien und damit auf eine bakterielle Meningitis hin. Bei einer sehr hohen Leukozytenzahl (
Pleozytose
) kann der Liquor eitrig aussehen.
[3]
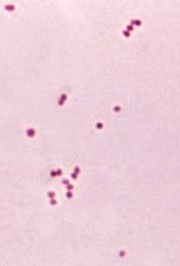 Gram-Farbung
von Meningokokken aus einer Kultur mit gramnegativen (pink), haufig paarweise gruppierten Bakterien
Gram-Farbung
von Meningokokken aus einer Kultur mit gramnegativen (pink), haufig paarweise gruppierten Bakterien
Die Hirn-Ruckenmarksflussigkeit wird mikroskopisch auf rote und weiße Blutkorperchen sowie chemisch auf Protein-,
Laktat-
und
Glukosegehalt
untersucht.
[3]
Eine
Gram-Farbung
kann zum Nachweis von Bakterien dienen. Allerdings schließt ihr Fehlen eine bakterielle Meningitis nicht aus. Bei einer bakteriellen Meningitis sind nur in 60 % der Falle, bei vorheriger Antibiotika-Gabe sogar nur bei 40 %, Bakterien mikroskopisch nachweisbar. Die Gram-Farbung zum Nachweis spezifischer Infektionen wie der
Listeriose
ist zudem unzuverlassig. Eine
Bakterienkultur
der Probe ist sensitiver, mit ihr konnen in 70?85 % der Falle Mikroorganismen nachgewiesen werden, aber es dauert bis zu 48 Stunden, ehe die Ergebnisse vorliegen.
[3]
Die Unterscheidung der weißen Blutkorperchen gibt bereits Hinweise darauf, ob eine bakterielle (
neutrophile Granulozyten
uberwiegen) oder virale (
Lymphozyten
uberwiegen) Meningitis vorliegt.
[3]
Allerdings ist dieser Befund im Anfangsstadium der Erkrankung wenig zuverlassig. Deutlich seltener uberwiegen
eosinophile Granulozyten
, was auf eine parasitare oder Pilzinfektion hinweist.
[55]
Als ?aseptische Meningitis“ bezeichnet man Meningitiden unabhangig von der Ursache, wenn im Liquor zwar Entzundungszellen enthalten sind, in der Kultur jedoch keine Erreger nachgewiesen werden konnen.
[56]
Dieser Fall kann bei einer Infektion mit schwer kultivierbaren Erregern eintreten (
Spirochaten
wie
Borrelien
,
Treponemen
oder
Leptospiren
(Erreger der
Weil-Krankheit
und anderer Leptospirosen); Viren; Pilze;
Mykoplasmen
) oder bei nicht-infektiosen Formen.
Die
Glukose
-Konzentration in der Hirn-Ruckenmarksflussigkeit betragt normalerweise etwa 65 % des Blutglukosewertes. Der Quotient aus Liquorglukosewert und
Blutzuckerwert
ist bei einer bakteriellen Meningitis typischerweise erniedrigt (Quotient ≤ 0,4).
[51]
Bei Neugeborenen ist der Liquorglukosewert hoher und ein Quotient unter 0,6 wird als krankhaft angesehen.
[3]
Milchsaure
(Laktat) ist ein Abbauprodukt von Glukose bei unvollstandiger Verstoffwechselung, es verhalt sich daher umgekehrt zur Glukosekonzentration. Ein hoher Laktat-Gehalt sagt eine bakterielle Meningitis besser voraus als eine Vermehrung der weißen Blutkorperchen.
[51]
Zahlreiche selektive Testmethoden werden verwendet, um die unterschiedlichen Arten von Meningitiden zu identifizieren. Ein
Latextest
kann bei
Streptococcus pneumoniae
,
Neisseria meningitidis
,
Haemophilus influenzae
,
Escherichia coli
und
Streptokokken der Gruppe B
positiv ausfallen. Sein routinemaßiger Einsatz wird jedoch nicht empfohlen, da sein Ergebnis nur selten zur Anpassung der Therapie fuhrt. Aber er kann hilfreich sein, wenn andere Testmethoden versagen. Auch der
Limulus-Amobozyten-Lysat-Test
kann bei Meningitis durch grampositive Keime positiv sein, aber auch er sollte nur zum Einsatz kommen, wenn andere Testmethoden kein verwertbares Ergebnis erbringen.
[3]
Mittels der
Polymerase-Kettenreaktion
kann die DNA von Viren und Bakterien
in vitro
vervielfaltigt werden, um so auch geringe Mengen von Erregern im Liquor cerebrospinalis erkennen zu konnen. Die Sensitivitat und Spezifitat dieser Untersuchung sind sehr hoch, weil schon Spuren von Erreger-DNA fur die Identifikation genugen. Daher kann diese Untersuchung eine wesentliche Hilfestellung bei der Differenzierung bakterieller oder viraler Erreger sein (beispielsweise bei Enteroviren, Herpes-simplex-2-Viren und bei ungeimpften Personen auch Mumps).
[42]
Serologische
Untersuchungen (
Antigen
-
Antikorper
-Reaktionen in vitro) konnen bei viralen Meningitiden hilfreich sein.
[42]
Beim Verdacht auf Tuberkulose finden entweder die
Ziehl-Neelsen-Farbung
am Untersuchungsmaterial Anwendung (geringe Sensitivitat), oder aber es werden Kulturen angelegt (langsames Wachstum, daher erst nach sechs Wochen ein Ergebnis). Da beide Methoden erhebliche Nachteile haben, wird mehr und mehr auch fur diese Fragestellung die Polymerase-Kettenreaktion (PCR) eingesetzt.
[12]
Die Diagnose der Kryptokokken-Meningitis kann preiswert mithilfe der Negativ-Farbung mit Tusche erfolgen. Allerdings ist die Untersuchung auf Kryptokokken-Antigen in Blut oder Liquor sensitiver, vor allem bei AIDS-Patienten.
[57]
[58]
[59]
Eine vorher nicht erkannte, aber anbehandelte Meningitis ist ein diagnostisches und therapeutisches Puzzle, da man in diesen Fallen Meningitissymptome findet, nachdem die Patienten ? etwa wegen einer
Nasennebenhohlenentzundung
? ein Antibiotikum erhalten haben. Im Liquor findet man dann Zeichen einer viralen Meningitis, die antibakterielle Behandlung muss aber fortgesetzt werden, bis eine virale Meningitis durch weitere Maßnahmen (PCR) bestatigt wurde.
[42]
 Autopsie-Befund: Eitrige Haubenmeningitis durch Streptococcus pneumoniae
Autopsie-Befund: Eitrige Haubenmeningitis durch Streptococcus pneumoniae
 Histopathologie der bakteriellen Meningitis mit Nachweis entzundlicher Infiltrate der Pia mater bei der
Autopsie
. Diese bestehen uberwiegend aus neutrophilen Granulozyten (Einschub).
Hamatoxylin-Eosin-Farbung
.
Histopathologie der bakteriellen Meningitis mit Nachweis entzundlicher Infiltrate der Pia mater bei der
Autopsie
. Diese bestehen uberwiegend aus neutrophilen Granulozyten (Einschub).
Hamatoxylin-Eosin-Farbung
.
Eine Meningitis kann auch noch nach dem Tode festgestellt werden. Dabei finden sich insbesondere an Pia mater und Arachnoidea ausgedehnte entzundliche Veranderungen. Dadurch, dass
neutrophile Granulozyten
in den Liquor und die Gehirnbasis (schadelbasisnaher Anteil des Gehirns) zu Lebzeiten eingewandert sind, kann sich an den Hirnnerven, dem Ruckenmark oder den Hirnarterien
Eiter
finden.
[60]
In den 1980er Jahren wurde in vielen Landern die
Impfung
gegen
Haemophilus influenzae Typ b
in die empfohlenen Routineschemata fur Kinder aufgenommen, wodurch in diesen Landern seither dieser Erreger als Ursache fur eine Meningitis keine große Rolle mehr spielt (im Gegensatz zu den Landern, in denen diese Impfung zu teuer ist).
[61]
[62]
Ahnlich hat auch die Impfung gegen Mumps eine deutliche Reduzierung der durch diese Krankheit ausgelosten Meningitisfalle bewirkt.
[42]
Meningokokkenimpfungen gibt es fur die Gruppen A, C, W135 und Y
[63]
sowie seit 2013 auch fur die Gruppe B.
In Landern, in denen die Impfung gegen Meningokokken der Gruppe C eingefuhrt worden war, sank die Fallzahl der durch sie ausgelosten Neuerkrankungen.
[61]
Seit 2007 bietet die Industrie einen Vierfachimpfstoff mit den oben genannten Bestandteilen an. Die Immunisierung mit dem Vierfach-Impfstoff ACW135Y wird fur die Erteilung eines Visums im Rahmen einer islamischen Pilgerfahrt nach Mekka (
Haddsch
) gefordert.
[64]
In der Bundesrepublik Deutschland wurden im Jahr 2010 385 Erkrankungen einer bakteriellen Meningitis gemeldet, ein Drittel weniger als funf Jahre zuvor. Rund zehn Prozent (31 Falle) verliefen todlich.
[65]
In Europa herrschen die Serogruppen B und C vor. Da mittlerweile 70 Prozent der Meningitis-Erkrankungen in der Serogruppe B anfallen, bestand dort eine Praventions-Lucke, die durch eine Innovation zu fullen war. Die Entwicklung eines Impfstoffes gegen die Serogruppe B stieß auf besondere Komplikationen. Das Kapselantigen zeigte große Ahnlichkeit mit einem Oberflachenantigen auf Nervenzellen. Erst mittels des Verfahrens der ?reversen Vakzinologie“ wurden vier Komponenten des Erregers ermittelt, die fur ein Vakzin geeignet sind.
[65]
Die entsprechenden klinischen Studien, getrennt fur die Gruppen Sauglinge, Jugendliche und Erwachsene durchgefuhrt, zeigten samtlich gute Schutzwirkung und kaum ernsthafte Komplikationen.
[66]
[67]
[68]
Im Januar 2013 wurde der erste Meningokokken-B-Impfstoff (
Bexsero
) in Europa zugelassen, der bei Kindern ab zwei Monaten und bei Erwachsenen angewendet werden darf.
[69]
Bereits vier Jahre spater, im Mai 2017, genehmigte die
Europaische Kommission
einen zweiten Impfstoff gegen Meningokokken der Serogruppe B (
Trumenba
). Er ist fur Personen ab einem Alter von 10 Jahren zugelassen und zeigte in zwei Phase-III-Studien an Jugendlichen und Erwachsenen eine gute Anregung der Antikorperbildung.
[70]
[71]
Des Weiteren stehen seit 2010 (
Menveo
) beziehungsweise seit 2013 (
Nimenrix)
zwei in Europa zugelassene tetravalente Konjugatimpfstoffe gegen die Meningokokken-Serogruppen A, C, W und Y zur Verfugung. Die beiden Impfstoffe sind fruher einsetzbar als vergleichbare Polysaccharidimpfstoffe, auffrischbar und weisen durch die Ermoglichung eines Antikorper-
Klassenwechsels
eine bessere Immunogenitat auf.
[72]
[73]
ACWY-Konjugatimpfstoffe werden von der
Standigen Impfkommission (STIKO)
am
Robert Koch-Institut (RKI)
als
Indikationsimpfung
fur bestimmte
Risikogruppen
empfohlen, z. B. fur Personen mit
Immundefizienz
. Diese erkranken prinzipiell haufiger an impfpraventablen Infektionskrankheiten und erleiden im Vergleich zur Allgemeinbevolkerung haufiger einen schweren Verlauf.
[74]
[75]
Die Ursachen fur eine Immunschwache konnen unter anderem
Autoimmunerkrankungen
(etwa
HIV-Infektion
oder
Rheuma
),
immunsuppressive Therapien
(z. B. wahrend einer
Krebserkrankung
oder nach einer
Organtransplantation
) sowie
Asplenie
sein. Da der Impfschutz gegen alle Meningokokken-Serogruppen mittels
Totimpfstoffen
erzeugt wird, besteht in der Regel kein erhohtes Risiko fur unerwunschte Wirkungen bei immungeschwachten Personen.
[75]
[76]
Daruber hinaus reduziert die Impfung gegen die
Streptokokkenpneumonie
eindeutig die Inzidenz der durch Pneumokokken verursachten Meningitis.
[61]
[77]
Aktuell stehen hierfur in Deutschland zwei Konjugatimpfstoffe zur Verfugung:
Synflorix
, zugelassen bis zu einem Alter von 5 Jahren und gerichtet gegen 10 Serotypen, sowie
Prevenar 13
, zugelassen fur alle Altersgruppen und gerichtet gegen 13 Serotypen.
[78]
Die ?Pneumokokken-Polysaccharid-Vakzine“, die 23 Stamme abdeckt (
Pneumovax
), wird nur in besonderen Fallen verabreicht. Dazu gehoren Patienten mit einer
entfernten Milz
. Diese Impfung erzeugt bei manchen Patienten, vor allem Kindern, keine ausreichende Immunitat.
[77]
Es gibt Berichte, dass bei mit
Bacillus Calmette-Guerin
geimpften Kindern ein Ruckgang der tuberkulosen Meningitis beobachtet wird. Die nicht ausreichende Wirksamkeit bei Erwachsenen ist der Grund fur die Suche nach einer besseren Alternative.
[61]
Zur Prophylaxe der
Neugeborenensepsis
durch Gruppe-B-Streptokokken (GBS) wird in Deutschland empfohlen, bei allen Schwangeren zwischen der 35+0 und 37+0 Schwangerschaftswoche eine mikrobiologische Untersuchung auf GBS durchzufuhren. Ein Abstrich von
Introitus vaginae
und
Anorektum
erlaubt bereits zu diesem Zeitpunkt eine Aussage uber den vermutlichen GBS-Kolonisierungsstatus am errechneten Entbindungstermin. Beim Nachweis einer GBS-Besiedlung im Rahmen des Screenings soll keine sofortige Antibiotikatherapie, sondern eine Antibiotikaprophylaxe zum Zeitpunkt der
Entbindung
(mit Wehenbeginn bzw. nach Blasensprung) durchgefuhrt werden. Mittel der Wahl ist
Penicillin G
, welches alle vier Stunden bis zur Entbindung gegeben wird.
Ampicillin
ist eine wirksame Alternative, die aber durch Forderung von Resistenzentwicklungen bei gramnegativen Erregern aus neonatologischer Sicht Nachteile gegenuber Penicillin hat. Bei Penicillinallergie sollte
Cefazolin
oder ein
Cephalosporin
der zweiten Generation genutzt werden. Um einen moglichst hohen schutzenden Effekt der Antibiotikaprophylaxe fur das Kind zu erreichen, sollte die erste Gabe des Antibiotikums an die Mutter mehr als vier Stunden vor der Geburt erfolgen. Bei einer primaren
Schnittentbindung
ohne
Blasensprung
und ohne Wehentatigkeit kann auf eine antibiotische GBS-Prophylaxe verzichtet werden, da das Risiko fur eine kindliche GBS-Infektion gering ist. Frauen, die bereits ein Kind mit einer GBS-Infektion geboren haben, sollten generell unter der Geburt eine Prophylaxe mit einem Antibiotikum erhalten. Auf das Screening kann man bei diesen Frauen verzichten.
[8]
In einigen dieser Falle von Meningitis kann eine Vorbeugung auch langfristig durch Impfung und kurzfristig mittels Antibiotika erfolgen.
In Deutschland mussen bei begrundetem Verdacht auf das Vorliegen einer Meningokokkenmeningitis die zustandigen Gesundheitsbehorden informiert werden. Die Patienten mussen bis 24 Stunden nach Beginn einer adaquaten Antibiotikatherapie auch isoliert werden. Da die
Inkubationszeit
in der Regel 3?4 (max. 10) Tage betragt, erhalten Kontaktpersonen eine Chemoprophylaxe, als Standard
Rifampicin
fur zwei Tage. Alternativen sind
Ciprofloxacin
beim Erwachsenen und
Ceftriaxon
bei Kindern. Bei Schwangeren ist die Gabe von Ceftriaxon oder auch
Azithromycin
moglich. Dadurch wird das Risiko der Weitergabe der Erkrankung reduziert. Es schutzt aber nicht vor einer zukunftigen Erkrankung.
[50]
[74]
[79]
Enge Kontaktpersonen von Patienten mit einer invasiven Meningokokken-Infektion konnen daher zusatzlich eine
postexpositionelle Impfung
erhalten, um einen aktuellen Impfschutz gegen die entsprechende
Serogruppe
herzustellen.
[74]
Eine Meningitis ist eine potenziell lebensbedrohliche Erkrankung und hat unbehandelt eine hohe Sterblichkeitsrate.
[3]
Eine verzogert einsetzende Behandlung ist mit einer ungunstigeren Prognose verbunden. Aus diesem Grund sollte mit dem Beginn einer Behandlung mit einem Breitband-Antibiotikum (je nach Alter und Begleiterkrankungen des Patienten) nicht gewartet werden, bis technische Untersuchungen (wie eine Liquoruntersuchung) die Diagnose bestatigen. Falls eine Meningokokken-Meningitis vermutet wird, soll schon vor Erhalt eines mikrobiologischen Kulturergebnisses (mit Antibiogramm) eine kalkulierte antibiotische Therapie begonnen bzw. als Notfallversorgung vor Ort
Penicillin G
verabreicht werden. Bei Flussigkeitsmangel mit niedrigem Blutdruck oder
Schock-Symptomen
soll intravenos Flussigkeit verabreicht werden. Aufgrund der vielfaltigen und schweren Komplikationen der Erkrankung sollen die Patienten haufig arztlich untersucht werden, im Zweifelsfalle ist eine Behandlung auf einer
Intensivstation
angezeigt. Bei bewusstseinsgestorten Patienten und bei
Ateminsuffizienz
ist eine
Beatmung
notwendig. Falls es Hinweise auf einen erhohten Hirndruck gibt, sollte dieser gemessen und Maßnahmen zur Hirndrucksenkung unternommen werden, zum Beispiel mit
Mannitol
. Krampfanfalle konnen durch ein
Antikonvulsivum
behandelt werden, bei Hydrocephalus kann die Anlage einer
externen Ventrikeldrainage
oder eines
ventrikulo-peritonealen Shuntsystems
notwendig werden.
[4]
[41]
[52]
Im Falle einer bakteriellen Meningitis muss sofort auf Verdacht hin ? also ohne Diagnosesicherung ? behandelt werden. Die Auswahl des Antibiotikums erfolgt in erster Linie aufgrund einer Vermutung uber den verursachenden Keim (?blind“). In
Großbritannien
wird daher verdachtsweise ein
Cephalosporin
wie
Cefotaxim
verabreicht,
[50]
[52]
in den USA aufgrund zunehmender Resistenzen nicht selten
Vancomycin
.
[3]
[4]
[50]
Die Uberlegungen zur Auswahl des Antibiotikums fur die initiale Therapie sollten auch das Alter des Patienten berucksichtigen sowie die Frage, ob der Patient eine Kopfverletzung erlitten hat, eine neurochirurgische Operation durchgefuhrt wurde oder ein Shuntsystem eingebaut wurde.
[3]
Bei Kindern, Patienten uber 50 Jahren und Personen, die immungeschwacht sind, wird die zusatzliche Gabe von
Ampicillin
empfohlen, um eine Infektion mit
Listerien
abzudecken.
[3]
[50]
Sobald das Ergebnis einer Ausstrichuntersuchung zur Verfugung steht, kann man das Erregerspektrum ausreichend eingrenzen, um gegebenenfalls die antibiotische Therapie anzupassen.
[3]
Die Ergebnisse der Liquorkultur liegen ublicherweise erst nach ein bis zwei Tagen vor. Dann kann die empirische auf eine spezifische Therapie umgestellt werden, da ublicherweise der Erreger und seine Sensitivitat bekannt sind.
[3]
Damit Antibiotika im Falle einer Meningitis wirksam sind, mussen sie die Hirnhaute in ausreichender Menge erreichen. Manche Antibiotika konnen die
Blut-Hirn-Schranke
nicht uberwinden und sind daher fur die Behandlung der Meningitis ungeeignet. Die Kenntnis uber die Eignung der entsprechenden Medikamente stammt dabei meist aus Tierversuchen.
[3]
Die Behandlung der tuberkulosen Meningitis verlangt eine ausreichend lange antibiotische Therapie. Wahrend man bei einer
Lungentuberkulose
ublicherweise ein halbes Jahr
Tuberkulostatika
gibt, dehnt man diese bei einer Infektion der Meningen auf ein Jahr aus.
[12]
Falls die Patienten nicht zusatzlich eine AIDS-Erkrankung haben, werden zusatzlich Corticosteroide gegeben.
[80]
Die
adjuvante Therapie
der Meningitis mit
Corticosteroiden
(ublicherweise
Dexamethason
) reduziert die Sterblichkeit sowie das Risiko von Horverlust und neurologischen Folgeschaden bei jugendlichen und erwachsenen Patienten in westlichen Landern mit einer niedrigen HIV-Infektionsrate.
[81]
Der vermutete Mechanismus ist die Unterdruckung uberschießender Entzundungsreaktionen.
[82]
Die Behandlungsleitlinien empfehlen daher die Gabe von Dexamethason oder ahnlichen Corticosteroiden unmittelbar vor der ersten Antibiotikagabe und weiter fur vier Tage.
[50]
[52]
Da erfahrungsgemaß Patienten mit einer Pneumokokkeninfektion am meisten von der Corticosteroidgabe profitieren, raten manche Autoren dazu, Corticosteroide abzusetzen, sobald ein anderer Erreger identifiziert wurde.
[50]
[3]
Corticosteroide wirken bei Kindern und Erwachsenen mit einer Meningitis unterschiedlich. Wahrend in westlichen Landern beide Patientengruppen profitieren, ist ein Vorteil fur Kinder aus armen Landern nicht nachgewiesen. Die Ursache fur diesen Unterschied ist unbekannt.
[83]
In reichen westlichen Landern ist der Nutzen der adjuvanten Corticosteroidtherapie nur in den Fallen einer Haemophilus-influenzae-Meningitis nachgewiesen, und dann auch nur, wenn man damit vor der antibiotischen Therapie beginnt.
[3]
[84]
Deren Vorkommen ist aber seit der Einfuhrung der Haemophilus-influenzae-B-Impfstoffe deutlich gesunken. Manche Autoren raten deshalb Corticosteroide nur bei kindlichen Haemophilus-influenzae-Meningitiden zu geben und dann auch nur, wenn vorher noch keine Antibiotika gegeben wurden. Alle anderen Falle werden kontrovers beurteilt.
[3]
Eine virale Meningitis erfordert ublicherweise lediglich eine unterstutzende (supportive) Behandlung, da die meisten Viren, die eine Meningitis verursachen, einer kausalen Therapie nicht zuganglich sind. Die virale Meningitis verlauft ublicherweise gutartiger als eine bakterielle Meningitis. Infektionen mit Herpes-simplex-Viren und durch das Varizella-Zoster-Virus konnen auf
Virostatika
wie
Aciclovir
ansprechen, es gibt aber keine klinischen Studien, die die Wirksamkeit dieser Maßnahme untersucht haben.
[42]
Milde Verlaufe einer viralen Meningitis konnen auch ambulant mit konservativen Maßnahmen (Bettruhe, Schmerzmittel und ausreichend Flussigkeit) behandelt werden.
[85]
Die
Kryptokokken-Meningitis
wird mittels hoher Dosen von
Antimykotika
wie
Amphotericin B
oder
5-Fluorcytosin
uber einen langen Zeitraum behandelt.
[57]
[86]
Eine virale Meningitis neigt zur
spontanen Heilung
und ist nur selten todlich. Die bakterielle Meningitis verlauft hingegen unbehandelt fast immer todlich. Unter einer Behandlung hangt die Sterblichkeit (
Letalitat
) einer bakteriellen Meningitis vom Alter des Patienten und der zugrunde liegenden Ursache ab. Neugeborene Patienten konnen in 20?30 % der Falle infolge einer bakteriellen Meningitis sterben. Das Risiko, zu versterben, ist bei alteren Kindern deutlich geringer. Deren Sterblichkeit betragt nur etwa 2 %, steigt aber bei Erwachsenen wieder auf ca. 19?37 % an. Das Risiko, an einer Meningitis zu versterben, hangt außer vom Alter noch von weiteren Faktoren ab. So spielen der Erreger und die Zeit eine Rolle, die der Organismus braucht, um den Liquor vom Erreger zu befreien. Entscheidend ist daruber hinaus auch der Allgemeinzustand des Patienten, das Ausmaß der
Bewusstseinsstorung
und ob eine
Leukopenie
vorliegt. Eine Meningitis, die von Haemophilus influenzae oder von Meningokokken verursacht wird, hat eine bessere Prognose als eine durch Streptokokken der Gruppe B, coliformen Erregern oder Pneumokokken hervorgerufene. Bei Erwachsenen ist die Prognose von Meningokokkenmeningitiden gunstiger (Mortalitat von 3 bis 7 %) als Erkrankungen mit
Pneumokokken
.
[2]
[4]
Bei Kindern kann eine Meningitis eine Reihe von Folgeschaden verursachen. Bei bis zu 15 % der uberlebenden Kinder konnen
Schallempfindungsschwerhorigkeit
,
Epilepsie
,
Lernbehinderung
und Verhaltensauffalligkeiten ebenso wie eine Intelligenzminderung beobachtet werden.
[2]
Dies wirkt sich auch auf die schulische und berufliche Laufbahn negativ aus.
[87]
Die Horminderung kann in manchen Fallen reversibel sein.
[88]
Bei Erwachsenen verlaufen etwa zwei Drittel der Falle ohne Folgeschaden. Hier kommen hauptsachlich eine Horminderung (in 14 % der Falle) und kognitive Defizite (in 10 % der Falle) vor.
[4]
 Verbreitung der
Meningokokkenmeningitis
im ?Meningitisgurtel“
Verbreitung der
Meningokokkenmeningitis
im ?Meningitisgurtel“
 Disability-adjusted life years
fur Meningitis pro 100.000 Einwohner im Jahr 2002.
[89]
Disability-adjusted life years
fur Meningitis pro 100.000 Einwohner im Jahr 2002.
[89]
Obwohl die Meningitis in vielen Landern eine
meldepflichtige Krankheit
ist, sind genaue
epidemiogische Zahlen
nicht bekannt.
[42]
In westlichen Landern kommen etwa 3 Falle einer bakteriellen Meningitis auf 100.000 Einwohner pro Jahr vor. In Populationsstudien wurde gezeigt, dass virale Meningitiden mit ungefahr 11 Fallen pro 100.000 Einwohner und Jahr haufiger vorkommen und es vor allem einen Erkrankungsgipfel im Sommer gibt. In Brasilien ist die Erkrankungsrate mit etwa 46/100.000 Einwohner pro Jahr deutlich hoher.
Fur das Jahr 2019 wurde die Zahl der Meningitis-Falle weltweit auf 2,5 Millionen geschatzt, davon 236.000 mit todlichem Ausgang (
Letalitat
9 %). Die weltweit hochsten Fallzahlen und hochsten Letalitaten finden sich im sog.
?afrikanischen Meningitis-Gurtel“
, der in
Afrika sudlich der Sahara
im Bereich der
Trockensavanne
und in sudlichen Teilen der
Sahelzone
liegt und von Senegal und Gambia im Westen bis nach Athiopien und ins nordliche Kenia im Osten reicht.
[90]
Seit dem 19. Jahrhundert und bis 2010 wurden in diesem Meningitisgurtel große Epidemien mit einer Erkrankungsrate von 100 bis 800/100.000 Einwohner pro Jahr beobachtet.
[91]
Diese manchmal mehrjahrigen Epidemien traten alle funf bis zwolf Jahre in der Trockenzeit zwischen Dezember und Mai auf und strahlten oft in Gebiete sudlich dieses Meningitisgurtels aus. Ursachlich waren
Meningokokken
, vor allem Serotyp A.
Die großte bekannte Epidemie dieser Art ereignete sich 1996?1997. Damals erkrankten geschatzt 250.000 Menschen und 25.000 starben.
[92]
Diese Epidemie fuhrte zu einem Programm zur Entwicklung eines Impfstoffes unter Beteiligung der
WHO
. Mit dem Impfstoff ?MenAfriVac“, der 0,50 US-Dollar pro Dosis kostet, wurden ab 2010 in mehr als 26 afrikanischen Staaten im Bereich des Meningitisgurtels uber 332 Millionen Menschen geimpft. Der Impfstoff ist monovalent nur gegen Serogruppe A wirksam und hat diesen im subsaharischen Afrika praktisch eliminiert, seitdem wurden keine große Meningitis-Epidemie mehr verzeichnet. Trotzdem gibt es noch eine endemisch hohe Belastung an Meningitis vor allem durch die Serogruppen C, W und X, weshalb neue Impfstoffe gegen vier bis funf Serogruppen in der Entwicklung sind.
[90]
Die WHO hat auf ihrer Weltgesundheitsversammlung 2020 eine ?
Defeating Meningitis by 2030 global road map
“ verabschiedet, um die Meningitis weltweit bis 2030 zuruckzudrangen, mit dem Ziel der Ausloschung (?
Towards a world free of meningitis
“) und konkreter die Eliminierung bakterieller Meningitis-Epidemien, die Reduzierung der durch Impfung verhinderbaren Meningitisfalle um 50 % und der Todesfalle um 70 %, weiter die Folgeschaden und die Verminderung der Lebensqualitat zu reduzieren.
[90]
Meningokokken-Erkrankungen ereignen sich auch in Europa in epidemischer Form, wenn viele Menschen erstmals in großerer Anzahl zusammenleben. Dies kommt beispielsweise bei kasernierten Rekruten wahrend einer Mobilmachung, bei den Erstjahrgangen eines Colleges
[2]
oder auch bei Pilgerfahrten wie dem jahrlichen
Haddsch
[64]
vor.
Obwohl die Ursachen fur wiederkehrende Epidemien wie in Afrika nicht gut verstanden sind, wurden verschiedene Faktoren fur diese Vorgange verantwortlich gemacht. Dazu zahlen eine erhohte Krankheitsbereitschaft der betroffenen Menschen, demographische Bedingungen, wie die hohe Anzahl an Fluchtlingen, Uberbevolkerung, Armut, klimatische Bedingungen und rezidivierende
Atemwegsinfekte
.
[91]
Es gibt deutliche regionale Unterschiede im Auftreten der Meningitis. So findet man bei Meningokokkenmeningitiden in Europa vorwiegend Neisserien der Gruppen B und C, wahrend der Subtyp A in China und bei Mekka-Pilgern dominiert. Hauptverantwortlich fur die Erkrankungen im Meningitis-Gurtel sind die Subtypen A und C. Jungste Epidemien in Afrika und Saudi-Arabien wurden von Meningokokken der Gruppe W135 verursacht.
[61]
Die
Hippokrates von Kos
(* um 460 v. Chr.; † um 370 v. Chr.) zugeschriebenen Schriften enthalten zahlreiche Beschreibungen von Krankheitszustanden, die mit dem klinischen Bild einer Meningitis vereinbar sind.
[93]
Man geht davon aus, dass mittelalterlichen Arzten wie
Avicenna
das Symptom des Meningismus bekannt war.
[94]
Aus dem 17. und 18. Jahrhundert stammen verschiedene Berichte von unter ?Gehirnfieber“ (?Phrenitis“, ?Cephalitis“) leidenden Patienten, deren Symptomkonstellationen teilweise auf das Vorliegen einer Meningitis oder Enzephalitis schließen lassen.
[93]
Thomas Willis
beschrieb in einer 1685 posthum veroffentlichten Arbeit die ?Phrensy“ (deutsch: etwa ?Fieberwahn“), eine Meningitis-Symptomatik mit Meningismus,
Opisthotonus
und Krampfanfallen, die er auf eine Entzundung der Hirnhaute und eine Kompression des Gehirns zuruckfuhrte. Seine Aufzeichnungen umfassen zudem die Beschreibung eines entsprechenden ?epidemischen Fiebers“ im Jahre 1661, bei dem es sich wahrscheinlich um eine Meningokokken-Epidemie handelte.
[95]
Dem britischen Arzt
Robert Whytt
aus Edinburgh wird die Erstbeschreibung der tuberkulosen Meningitis 1768 zugeschrieben. Man nannte diese Erkrankung seinerzeit ?Gehirnwassersucht“. Die Verbindung zum
Tuberkuloseerreger
wurde allerdings erst etwa hundert Jahre spater hergestellt.
[94]
[96]
Epidemische Meningitiden scheinen ein weitgehend modernes Phanomen zu sein.
[97]
Der erste bekannte Ausbruch der Erkrankung in Form einer Epidemie wird vielfach fur das Jahr 1805 in der schweizerischen Stadt
Genf
angegeben und im selben Jahr als Zerebrospinalmeningitis von
Gaspard Vieusseux
(1746?1814)
[98]
erstmals wissenschaftlich genau beschrieben.
[97]
[99]
Kurze Zeit spater werden weitere Meningitis-Epidemien in Europa und den USA beschrieben. 1840 wurde erstmals ein solches Ereignis in Nordafrika, in Algerien, bekannt. Ausbruche 1905 in
Nigeria
und von 1906 bis 1908 in
Ghana
waren moglicherweise die erste Meningokokkenepidemie in Westafrika.
[97]
Der osterreichische Bakteriologe
Anton Weichselbaum
beschrieb 1887 zum ersten Mal eine bakterielle Meningitis (die
epidemische Genickstarre
[100]
[101]
oder
ubertragbare Genickstarre
[102]
) und nannte den Erreger ?Meningococcus“.
[103]
Otto Heubner
wies den Erreger der epidemischen Genickstarre 1896 in der Zerebrospinalflussigkeit nach.
[104]
Die Sterblichkeit durch Meningitiden war in den fruhen Berichten sehr hoch (uber 90 %). Der amerikanische Wissenschaftler
Simon Flexner
stellte 1906 ein Antiserum aus Pferdeblut her und erreichte dadurch eine deutliche Reduktion der Sterblichkeit.
[105]
[106]
Im Jahr 1944 wurde erstmals die Wirksamkeit des
Penicillins
bei der Behandlung der Meningitis beschrieben.
[107]
Die Einfuhrung der Haemophilus-Impfung zum Ende des 20. Jahrhunderts fuhrte zu einem deutlichen Ruckgang der Erkrankungshaufigkeit mit diesem Erreger.
[62]
Der jungste wichtige Fortschritt war im Jahre 2002 der Nachweis der Wirksamkeit der Corticosteroidbehandlung zur Reduktion von Komplikationen im Fruhverlauf der Erkrankung.
[106]
In Deutschland ist
Meningokokken
-Meningitis
eine
meldepflichtige Krankheit
nach
§ 6
Absatz 1 Nummer 1 des
Infektionsschutzgesetzes
(IfSG). Die namentliche Meldepflicht besteht bei Verdacht, Erkrankung und Tod. Meldepflichtig sind hinsichtlich der Erkrankung die feststellenden Arzte usw. (
§ 8
IfSG). Zudem ist der direkte Nachweis von
Neisseria meningitidis
namentlich meldepflichtig nach
§ 7
IfSG. Die Meldepflicht gilt nur fur den direkten Nachweis aus Liquor, Blut, hamorrhagischen Hautinfiltraten oder anderen normalerweise sterilen Substraten. Meldepflichtig sind hinsichtlich des Nachweises des Erregers die Labore usw. (
§ 8
IfSG).
In Osterreich sind
virusbedingte
Meningoenzephalitiden
gemaß
§ 1
Abs. 1 Nummer 2 Epidemiegesetz 1950 bei Erkrankung und Tod
anzeigepflichtig
. Zur Anzeige verpflichtet sind unter anderen Arzte und Labore (
§ 3
Epidemiegesetz). Nach den gleichen Normen anzeigepflichtig sind dort ?invasiv[e] bakterielle Erkrankungen (Meningitis oder
Sepsis
)“ (z. B. durch
Meningokokken
,
Pneumokokken
,
Haemophilus influenzae
)
[108]
- S1-
Leitlinie
Ambulant erworbene bakterielle (eitrige) Meningoenzephalitis
der Deutschen Gesellschaft fur Neurologie (DGN). In:
AWMF online
(Stand 2012)
- S1-
Leitlinie
Virale Meningoenzephalitis
der Deutschen Gesellschaft fur Neurologie (DGN). In:
AWMF online
(Stand 2008)
- S1-
Leitlinie
Atypische erregerbedingte Meningoenzephalitiden
der Deutschen Gesellschaft fur Neurologie (DGN). In:
AWMF online
(Stand 2012)
- Kenneth L. Tyler:
A history of bacterial meningitis.
In: Stanley Finger, Francois Boller, Kenneth L. Tyler (Hrsg.):
History of Neurology
. Elsevier, Edinburgh 2010,
ISBN 978-0-444-52009-8
, S. 419?433.
- Manio von Maravic:
Neurologische Notfalle.
In: Jorg Braun, Roland Preuss (Hrsg.):
Klinikleitfaden Intensivmedizin.
9. Auflage. Elsevier, Munchen 2016,
ISBN 978-3-437-23763-8
, S. 311?356, hier: S. 336?339 (
Bakterielle Meningitiden
,
Virusmeningitis
).
- Marianne Abele-Horn:
Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten.
Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., uberarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009,
ISBN 978-3-927219-14-4
, S. 61?68 (
Infektionen des Zentralnervensystem: Meningitis
).
altere Literatur:
- Karl Wurm, A. M. Walter:
Infektionskrankheiten.
In:
Ludwig Heilmeyer
(Hrsg.):
Lehrbuch der Inneren Medizin.
Springer-Verlag, Berlin/Gottingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9?223, hier: S. 177?184.
- Immo von Hattingberg:
Die Erkrankungen der Hirnhaute, des Plexus chorioideus und die Storungen der Liquorzirkulation (Hydrocephalus).
In:
Ludwig Heilmeyer
(Hrsg.):
Lehrbuch der Inneren Medizin.
Springer-Verlag, Berlin/Gottingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 1311?1315, hier: S. 1311?1314.
- ↑
a
b
c
d
e
f
g
L. Ginsberg:
Difficult and recurrent meningitis
. In:
Journal of Neurology, Neurosurgery, and Psychiatry
. 75 Suppl 1, Marz 2004,
S.
i16?i21
,
doi
:
10.1136/jnnp.2003.034272
,
PMID 14978146
,
PMC 1765649
(freier Volltext) – (
bmj.com
).
- ↑
a
b
c
d
e
f
g
h
i
j
k
l
m
n
o
p
q
X. Saez-Llorens,
George H. McCracken
:
Bacterial meningitis in children
. In:
The Lancet
.
Band
361
,
Nr.
9375
, Juni 2003,
S.
2139?2148
,
doi
:
10.1016/S0140-6736(03)13693-8
,
PMID 12826449
.
- ↑
a
b
c
d
e
f
g
h
i
j
k
l
m
n
o
p
q
r
s
t
u
v
w
x
y
z
A. R. Tunkel, B. J. Hartman, S. L. Kaplan et al.:
Practice guidelines for the management of bacterial meningitis
. In:
Clinical Infectious Diseases
.
Band
39
,
Nr.
9
, November 2004,
S.
1267?1284
,
doi
:
10.1086/425368
,
PMID 15494903
.
- ↑
a
b
c
d
e
f
g
h
i
D. van de Beek, J. de Gans, A. R. Tunkel, E. F. Wijdicks:
Community-acquired bacterial meningitis in adults
. In:
The New England Journal of Medicine
.
Band
354
,
Nr.
1
, Januar 2006,
S.
44?53
,
doi
:
10.1056/NEJMra052116
,
PMID 16394301
.
- ↑
Gesundheitsberichterstattung des Bundes zu meldepflichtigen Krankheiten.
(
Memento
des
Originals
vom 4. Marz 2016 im
Internet Archive
)
 Info:
Der Archivlink wurde automatisch eingesetzt und noch nicht gepruft. Bitte prufe Original- und Archivlink gemaß
Anleitung
und entferne dann diesen Hinweis.
@1
@2
Vorlage:Webachiv/IABot/www.gbe-bund.de
Info:
Der Archivlink wurde automatisch eingesetzt und noch nicht gepruft. Bitte prufe Original- und Archivlink gemaß
Anleitung
und entferne dann diesen Hinweis.
@1
@2
Vorlage:Webachiv/IABot/www.gbe-bund.de
- ↑
a
b
c
d
J. Attia, R. Hatala, D. J. Cook, J. G. Wong:
The rational clinical examination. Does this adult patient have acute meningitis?
In:
JAMA
.
Band
282
,
Nr.
2
, Juli 1999,
S.
175?181
,
doi
:
10.1001/jama.282.2.175
,
PMID 10411200
.
- ↑
Immo von Hattingberg:
Entzundungen des Gehirns.
In:
Ludwig Heilmeyer
(Hrsg.):
Lehrbuch der Inneren Medizin.
Springer-Verlag, Berlin/Gottingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 1298?1303, hier: S. 1312.
- ↑
a
b
S1-
Leitlinie
Prophylaxe der Neugeborensepsis ? fruhe Form ? durch Streptokokken der Gruppe B
der Gesellschaft fur Neonatologie und Padiatrische Intensivmedizin (GNPI), Deutschen Gesellschaft fur Gynakologie und Geburtshilfe, Deutschen Gesellschaft fur Padiatrische Infektiologie (DGPI), und Deutschen Gesellschaft fur Perinatale Medizin (DGPM). In:
AWMF online
(Stand 7/2008)
- ↑
Marianne Abele-Horn:
Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten.
Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., uberarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009,
ISBN 978-3-927219-14-4
, S. 61.
- ↑
B. P. Wei, R. M. Robins-Browne, R. K. Shepherd, G. M. Clark, S. J. O’Leary:
Can we prevent cochlear implant recipients from developing pneumococcal meningitis?
In:
Clin Infect Dis
.
Band
46
,
Nr.
1
, Januar 2008,
S.
e1?e7
,
doi
:
10.1086/524083
,
PMID 18171202
.
- ↑
a
b
M. Tebruegge, N. Curtis:
Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis
. In:
Clinical Microbiology Reviews
.
Band
21
,
Nr.
3
, Juli 2008,
S.
519?537
,
doi
:
10.1128/CMR.00009-08
,
PMID 18625686
,
PMC 2493086
(freier Volltext).
- ↑
a
b
c
G. Thwaites, T. T. Chau, N. T. Mai, F. Drobniewski, K. McAdam, J. Farrar:
Tuberculous meningitis
. In:
Journal of Neurology, Neurosurgery, and Psychiatry
.
Band
68
,
Nr.
3
, Marz 2000,
S.
289?299
,
doi
:
10.1136/jnnp.68.3.289
,
PMID 10675209
,
PMC 1736815
(freier Volltext) – (
bmj.com
).
- ↑
Karl Wurm, A. M. Walter:
Infektionskrankheiten.
1961, S. 181 f.
- ↑
W. Bocker et al.:
Pathologie.
Urban&FischerVerlag, 2008,
ISBN 978-3-437-42382-6
, S. 286,
books.google.de
Bankl H et al.:
Arbeitsbuch Pathologie, Bande 2?3.
Facultas Verlag, 2000,
ISBN 3-85076-536-9
, S. 375 ff. + 501,
books.google.de
- ↑
M. Douvoyiannis, N. Litman, D. L. Goldman:
Neurologic manifestations associated with parvovirus B19 infection.
In:
Clin. Infect. Dis.
(2009) 48(12), S. 1713?1723
PMID 19441978
.
- ↑
H. W. Doerr, W. H. Gerlich (Hrsg.):
Medizinische Virologie.
2. Auflage. Stuttgart 2010,
ISBN 978-3-13-113962-7
, S. 206ff.
- ↑
V. Chotmongkol:
Comparison of prednisolone plus albendazole with prednisolone alone for treatment of patients with eosinophilic meningitis.
In:
Am J Trop Med Hyg.
2009 /81/3, S. 443ff.
PMID 19706911
- ↑
C. Panackel et al.:
Eosinophilic meningitis due to Angiostrongylus cantonensis.
In:
Ind J Med Microbio.
2006/24/3, S., 220ff.
PMID 16912445
.
- ↑
P. F. Weller et al.:
Eosinophilic meningitis.
In:
Semin Neurol.
1993/13/2, S. 161?168,
PMID 8356350
- ↑
M. J. Schermoly et al.:
Eosinophilia in coccidioidomycosis.
In:
Arch. Intern. Med.
1988/148/4, S. 895?896,
PMID 3355309
- ↑
Heinz-Walter Delank:
Neurologie.
5., neu bearbeitete und erganzte Auflage. Enke, Stuttgart 1988,
ISBN 3-432-89915-7
, S. 141 (
Chronisch-lymphozytare Meningitiden
).
- ↑
M. C. Chamberlain:
Neoplastic meningitis
. In:
Journal of Clinical Oncology
.
Band
23
,
Nr.
15
, Mai 2005,
S.
3605?3613
,
doi
:
10.1200/JCO.2005.01.131
,
PMID 15908671
.
- ↑
G. Moris, J. C. Garcia-Monco:
The Challenge of Drug-Induced Aseptic Meningitis
. In:
Archives of Internal Medicine
.
Band
159
,
Nr.
11
, Juni 1999,
S.
1185?1194
,
doi
:
10.1001/archinte.159.11.1185
,
PMID 10371226
(englisch,
ama-assn.org
).
- ↑
S. A. Logan, E. MacMahon:
Viral meningitis.
In:
BMJ.
2008 Jan 5;336(7634), S. 36?40.
PMID 18174598
.
- ↑
D. N. Irani:
Aseptic meningitis and viral myelitis.
In:
Neurol Clin.
2008 Aug;26(3), S. 635?655, vii-viii.
PMID 18657719
- ↑
L. Kupila, T. Vuorinen, R. Vainionpaa, V. Hukkanen, R. J. Marttila, P. Kotilainen:
Etiology of aseptic meningitis and encephalitis in an adult population.
In:
Neurology
. 2006 Jan 10;66(1), S. 75?80.
PMID 16401850
.
- ↑
H. A. Rotbart:
Viral meningitis.
In:
Semin Neurol.
2000;20(3), S. 277?292.
PMID 11051293
.
- ↑
A. G. Michos, V. P. Syriopoulou, C. Hadjichristodoulou, G. L. Daikos, E. Lagona, P. Douridas, G. Mostrou, M. Theodoridou:
Aseptic meningitis in children: analysis of 506 cases.
In:
PLOS ONE
.
2007 Aug 1;2(7), S. e674.
PMID 17668054
.
- ↑
cdc.gov
- ↑
R. Kumar:
Aseptic meningitis: diagnosis and management.
In:
Indian J Pediatr.
2005 Jan;72(1), S. 57?63.
PMID 15684450
- ↑
D. N. Irani:
Aseptic meningitis and viral myelitis.
In:
Neurol Clin.
2008 Aug;26(3), S. 635?655, vii-viii.
PMID 18657719
.
- ↑
R. Shahien, V. Vieksler, A. Bowirrat:
Amoxicillin-induced aseptic meningoencephalitis.
In:
Int J Gen Med.
2010 Jul 21;3, S. 157?162.
PMID 20689687
.
- ↑
G. Moris, J. C. Garcia-Monco:
The challenge of drug-induced aseptic meningitis.
In:
Arch Intern Med.
1999 Jun 14;159(11), S. 1185?1194. Review.
PMID 10371226
.
- ↑
H. Peltola, P. S. Kulkarni, S. V. Kapre, M. Paunio, S. S. Jadhav, R. M. Dhere:
Mumps outbreaks in Canada and the United States: time for new thinking on mumps vaccines.
In:
Clin Infect Dis.
2007 Aug 15;45(4), S. 459?466. Epub 2007 Jul 10.
PMID 17638194
.
- ↑
M. C. Chamberlain:
Neoplastic meningitis.
In:
Oncologist.
2008 Sep;13(9), S. 967?977. Epub 2008 Sep 5. Review.
PMID 18776058
- ↑
R. L. Zheng, H. Lv, W. Zhang, M. X. Yu, Y. Yuan:
Rheumatoid leptomeningitis: a case report and literature review.
In:
Beijing Da Xue Xue Bao.
2006 Jun 18;38(3), S. 324?325.
PMID 16778982
.
- ↑
R. A. Avery, G. Frank, J. J. Glutting, S. C. Eppes:
Prediction of Lyme meningitis in children from a Lyme disease-endemic region: a logistic-regression model using history, physical, and laboratory findings.
In:
Pediatrics
. 2006 Jan;117(1), S. e1?e7.
PMID 16396843
.
- ↑
J. Perevoscikovs, A. Brila, L. Firstova, T. Komarova, I. Lucenko, J. Osmjana, L. Savrasova, I. Singarjova, J. Storozenko, N. Voloscuka, N. Zamjatina:
Ongoing outbreak of aseptic meningitis in South-Eastern Latvia, June - August 2010.
In:
Eurosurveillance
. 2010 Aug 12;15(32). pii, S. 19639.
PMID 20738995
.
- ↑
D. van de Beek, J. de Gans, L. Spanjaard, M. Weisfelt, J. B. Reitsma, M. Vermeulen:
Clinical features and prognostic factors in adults with bacterial meningitis
. In:
The New England Journal of Medicine
.
Band
351
,
Nr.
18
, Oktober 2004,
S.
1849?1859
,
doi
:
10.1056/NEJMoa040845
,
PMID 15509818
(englisch,
nejm.org
).
- ↑
K. E. Thomas, R. Hasbun, J. Jekel, V. J. Quagliarello:
The diagnostic accuracy of Kernig’s sign, Brudzinski’s sign, and nuchal rigidity in adults with suspected meningitis
. In:
Clinical Infectious Diseases
.
Band
35
,
Nr.
1
, Juli 2002,
S.
46?52
,
doi
:
10.1086/340979
,
PMID 12060874
.
- ↑
a
b
c
U. Theilen, L. Wilson, G. Wilson, J. O. Beattie, S. Qureshi, D. Simpson:
Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines
. In:
BMJ
(Clinical research ed.)
.
Band
336
,
Nr.
7657
, Juni 2008,
S.
1367?1370
,
doi
:
10.1136/bmj.a129
,
PMID 18556318
,
PMC 2427067
(freier Volltext).
Full guideline page
(
Memento
vom 19. Juli 2011 im
Internet Archive
)
- ↑
a
b
c
d
e
f
g
S. A. Logan, E. MacMahon:
Viral meningitis
. In:
BMJ (Clinical research ed.)
.
Band
336
,
Nr.
7634
, Januar 2008,
S.
36?40
,
doi
:
10.1136/bmj.39409.673657.AE
,
PMID 18174598
,
PMC 2174764
(freier Volltext).
- ↑
a
b
c
d
X. Saez-Llorens, G. H. McCracken:
Bacterial meningitis in children.
In:
Lancet.
2003, vol. 361/9375, S. 2139?2148
PMID 12826449
- ↑
J. Varon, K. Chen, G. L. Sternbach:
Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy.
In:
J Emerg Med.
1998, vol. 16/4, S. 643?647.
PMID 9696186
- ↑
a
b
c
d
D. van de Beek, J. de Gans, A. R. Tunkel, E. F. Wijdicks:
Community-acquired bacterial meningitis in adults.
In:
The New England Journal of Medicine
.
vol. 354/1, S. 44?53, 2006,
PMID 16394301
- ↑
A. R. Tunkel, B. J. Hartman, S. L. Kaplan, et al.:
Practice guidelines for the management of bacterial meningitis.
In: Clinical Infectious Diseases, vol. 39/9, S. 1267?1284, 2004,
PMID 15494903
- ↑
D. Philippon, F. Bergeron, P. Ferron, R. Bussieres:
Cochlear implantation in postmeningitic deafness.
In:
Otol Neurotol.
2010 Jan;31(1), S. 83?87.
PMID 20050267
- ↑
P. Merkus, R. H. Free, E. A. Mylanus, R. Stokroos, M. Metselaar, E. van Spronsen, W. Grolman, J. H. Frijns:
Dutch Cochlear Implant Group (CI-ON) consensus protocol on postmeningitis hearing evaluation and treatment.
In:
Otol Neurotol.
2010 Oct;31(8), S. 1281?1286.
PMID 20814346
- ↑
Drew Provan, Andrew Krentz:
Oxford Handbook of Clinical and Laboratory Investigation
. Oxford University Press, Oxford 2005,
ISBN 0-19-856663-8
.
- ↑
a
b
c
d
e
f
g
h
i
j
A. Chaudhuri et al.:
EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults.
In:
European Journal of Neurolology.
2008 15/7, S. 649?659,
PMID 18582342
.
- ↑
a
b
c
d
S. E. Straus et al.:
How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?
In:
JAMA (Journal of the American Medical Association).
2006 296/16, S. 2012?2022,
PMID 17062865
.
- ↑
a
b
c
d
e
R. S. Heyderman et al.:
Early management of suspected bacterial meningitis and meningococcal septicaemia in adults.
In:
The Journal of infection.
2003/46/2, S. 75?77,
PMID 12634067
? Leitlinie
Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults.
der British Infection Society & UK Meningitis Research Trust, 2004,
pdf
(
Memento
vom 27. Marz 2009 im
Internet Archive
)
- ↑
Ali Yikilmaz, George A. Taylor:
Sonographic findings in bacterial meningitis in neonates and young infants.
In:
Pediatric Radiology.
38 (2008), S. 129?137,
doi:10.1007/s00247-007-0538-6
- ↑
I. Maconochie, H. Baumer, M. E. Stewart:
Fluid therapy for acute bacterial meningitis
. In:
Cochrane Database Syst Rev
.
Nr.
1
, 2008,
S.
CD004786
,
doi
:
10.1002/14651858.CD004786.pub3
,
PMID 18254060
.
- ↑
P. F. Weller, L. X. Liu:
Eosinophilic meningitis
. In:
Semin Neurol
.
Band
13
,
Nr.
2
, Juni 1993,
S.
161?168
,
PMID 8356350
.
- ↑
Herbert Renz-Polster
, Steffen Krautzig:
Basislehrbuch Innere Medizin
. 4. Auflage. Elsevier / Urban & Fischer, 2008,
ISBN 978-3-437-41053-6
,
S.
1185
.
- ↑
a
b
T. Bicanic, T. S. Harrison:
Cryptococcal meningitis
. In:
British Medical Bulletin
.
Band
72
, 2004,
S.
99?118
,
doi
:
10.1093/bmb/ldh043
,
PMID 15838017
(
oxfordjournals.org
).
- ↑
M. S. Saag, R. J. Graybill, R. A. Larsen et al.:
Practice guidelines for the management of cryptococcal disease. Infectious Diseases Society of America
. In:
Clin. Infect. Dis.
Band
30
,
Nr.
4
, April 2000,
S.
710?718
,
doi
:
10.1086/313757
,
PMID 10770733
.
- ↑
D. Sloan, S. Dlamini, N. Paul, M. Dedicoat:
Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings
. In:
Cochrane Database Syst Rev
.
Nr.
4
, 2008,
S.
CD005647
,
doi
:
10.1002/14651858.CD005647.pub2
,
PMID 18843697
(englisch,
wiley.com
).
- ↑
A. David et al.:
Oxford Textbook of Medicine Volume One.
Oxford Press, 2003,
ISBN 0-19-852787-X
, S. 1115?1129.
- ↑
a
b
c
d
e
S. Segal, A. J. Pollard:
Vaccines against bacterial meningitis
. In:
British Medical Bulletin
.
Band
72
, 2004,
S.
65?81
,
doi
:
10.1093/bmb/ldh041
,
PMID 15802609
(englisch,
oxfordjournals.org
).
- ↑
a
b
H. Peltola:
Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates.
In:
Clinical microbiology reviews.
Band 13, Nummer 2, April 2000, S. 302?317,
ISSN
0893-8512
.
PMID 10756001
.
PMC 100154
(freier Volltext). (Review).
- ↑
L. H. Harrison:
Prospects for vaccine prevention of meningococcal infection.
In:
Clinical microbiology reviews.
Band 19, Nummer 1, Januar 2006, S. 142?164,
ISSN
0893-8512
.
doi:10.1128/CMR.19.1.142-164.2006
.
PMID 16418528
.
PMC 1360272
(freier Volltext). (Review).
- ↑
a
b
A. Wilder-Smith:
Meningococcal vaccine in travelers
. In:
Current Opinion in Infectious Diseases
.
Band
20
,
Nr.
5
, Oktober 2007,
S.
454?460
,
doi
:
10.1097/QCO.0b013e3282a64700
,
PMID 17762777
.
- ↑
a
b
Arzteblatt
vom 19. Januar 2012:
Impfstoff gegen Meningitis B effektiv
(
Memento
vom 24. Januar 2012 im
Internet Archive
)
- ↑
T. Vesikari, S. Esposito,
Roman Prymula
, E. Ypma, A. Kleinschmidt, D. Toneatto, A. Kimura, P. Dull:
Use of an investigational multicomponent meningococcal serogroup B vaccine (4CMenB) in a clinical trial in 3630 infants.
In:
Archives of Disease in Childhood
.
96, 2011, S. A3?A3,
doi:10.1136/adc.2011.212563.6
.
- ↑
M. E. Santolaya, M. L. O’Ryan, M. T. Valenzuela, V. Prado, R. Vergara, A. Munoz, D. Toneatto, G. Grana, H. Wang, R. Clemens, P. M. Dull:
Immunogenicity and tolerability of a multicomponent meningococcal serogroup B (4CMenB) vaccine in healthy adolescents in Chile: a phase 2b/3 randomised, observer-blind, placebo-controlled study.
In:
Lancet.
Band 379, Nummer 9816, Februar 2012, S. 617?624,
ISSN
1474-547X
.
doi:10.1016/S0140-6736(11)61713-3
.
PMID 22260988
.
- ↑
Clinical and Vaccine Immunology
2011; 18, S. 483?486.
- ↑
Erster Meningokokken-B-Impfstoff zugelassen
.
In:
Pharmazeutische Zeitung
.
23. Januar 2013.
- ↑
European Medicines Agency (Hrsg.):
Trumenba Impfstoff gegen Meningokokken der Gruppe B (rekombinant, adsorbiert)
. 2017 (
europa.eu
[PDF]).
- ↑
Impfprophylaxe invasiver Erkrankungen mit Meningokokken der Serogruppe B ? Stellungnahme der Kommission fur Infektionskrankheiten und Impffragen.
Deutsche Akademie fur Kinder- und Jugendmedizin e. V., 2019,
abgerufen am 12. Oktober 2021
.
- ↑
Impfkompendium
. 8. Auflage. Georg Thieme Verlag, Stuttgart 2015,
ISBN 978-3-13-498908-3
,
doi
:
10.1055/b-0035-127590
.
- ↑
Impfung gegen Meningokokken-Erkrankung.
Berufsverband deutscher Internisten,
abgerufen am 13. Oktober 2021
.
- ↑
a
b
c
Standige Impfkommission (STIKO):
Empfehlungen der Standigen Impfkommission (STIKO) beim Robert Koch-Institut 2021
. 26. August 2021,
doi
:
10.25646/8824
(
rki.de
[abgerufen am 18. Oktober 2021]).
- ↑
a
b
Norbert Wagner, Frauke Assmus, Gabriele Arendt, Erika Baum, Ulrich Baumann:
Impfen bei Immundefizienz: Anwendungshinweise zu den von der Standigen Impfkommission empfohlenen Impfungen. (IV) Impfen bei Autoimmunkrankheiten, bei anderen chronisch-entzundlichen Erkrankungen und unter immunmodulatorischer Therapie
. In:
Bundesgesundheitsblatt - Gesundheitsforschung - Gesundheitsschutz
.
Band
62
,
Nr.
4
, April 2019,
ISSN
1436-9990
,
S.
494?515
,
doi
:
10.1007/s00103-019-02905-1
.
- ↑
Tim Niehues, Christian Bogdan, Jane Hecht, Thomas Mertens, Miriam Wiese-Posselt:
Impfen bei Immundefizienz: Anwendungshinweise zu den von der Standigen Impfkommission empfohlenen Impfungen(I) Grundlagenpapier
. In:
Bundesgesundheitsblatt - Gesundheitsforschung - Gesundheitsschutz
.
Band
60
,
Nr.
6
, Juni 2017,
ISSN
1436-9990
,
S.
674?684
,
doi
:
10.1007/s00103-017-2555-4
.
- ↑
a
b
M. Weisfelt, J. de Gans, T. van der Poll, D. van de Beek:
Pneumococcal meningitis in adults: new approaches to management and prevention
. In:
Lancet Neurol
.
Band
5
,
Nr.
4
, April 2006,
S.
332?342
,
doi
:
10.1016/S1474-4422(06)70409-4
,
PMID 16545750
.
- ↑
Schutzimpfung gegen Pneumokokken: Haufig gestellte Fragen und Antworten 71. A. Fraser, A. Gafter-Gvili, M. Paul.
Robert Koch-Institut, 2020,
abgerufen am 13. Oktober 2021
.
- ↑
A. Fraser, A. Gafter-Gvili, M. Paul, L. Leibovici:
Antibiotics for preventing meningococcal infections
. In:
Cochrane Database of Systematic Reviews
.
Nr.
4
, 2006,
S.
CD004785
,
doi
:
10.1002/14651858.CD004785.pub3
,
PMID 17054214
(englisch,
wiley.com
).
- ↑
K. Prasad, M. B. Singh:
Corticosteroids for managing tuberculous meningitis
. In:
Cochrane Database of Systematic Reviews (Online)
.
Nr.
1
, 2008,
S.
CD002244
,
doi
:
10.1002/14651858.CD002244.pub3
,
PMID 18254003
(englisch,
wiley.com
).
- ↑
A. M. Assiri, F. A. Alasmari, V. A. Zimmerman, L. M. Baddour, P. J. Erwin, I. M. Tleyjeh:
Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis
. In:
Mayo Clin. Proc.
Band
84
,
Nr.
5
, Mai 2009,
S.
403?409
,
doi
:
10.4065/84.5.403
,
PMID 19411436
,
PMC 2676122
(freier Volltext).
- ↑
J. de Gans, D. van de Beek:
Dexamethasone in adults with bacterial meningitis
. In:
The New England Journal of Medicine
.
Band
347
,
Nr.
20
, November 2002,
S.
1549?1556
,
doi
:
10.1056/NEJMoa021334
,
PMID 12432041
(englisch,
nejm.org
).
- ↑
D. van de Beek, J. de Gans, P. McIntyre, K. Prasad:
Corticosteroids for acute bacterial meningitis
. In:
Cochrane Database of Systematic Reviews (Online)
.
Nr.
1
, 2007,
S.
CD004405
,
doi
:
10.1002/14651858.CD004405.pub2
,
PMID 17253505
.
- ↑
P. B. McIntyre, C. S. Berkey, S. M. King et al.:
Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988
. In:
JAMA
.
Band
278
,
Nr.
11
, September 1997,
S.
925?931
,
doi
:
10.1001/jama.278.11.925
,
PMID 9302246
.
- ↑
Meningitis and Encephalitis Fact Sheet.
National Institute of Neurological Disorders and Stroke (NINDS), 11. Dezember 2007, archiviert vom
Original
am
4. Januar 2014
;
abgerufen am 27. April 2009
.
 Info:
Der Archivlink wurde automatisch eingesetzt und noch nicht gepruft. Bitte prufe Original- und Archivlink gemaß
Anleitung
und entferne dann diesen Hinweis.
@1
@2
Vorlage:Webachiv/IABot/www.ninds.nih.gov
Info:
Der Archivlink wurde automatisch eingesetzt und noch nicht gepruft. Bitte prufe Original- und Archivlink gemaß
Anleitung
und entferne dann diesen Hinweis.
@1
@2
Vorlage:Webachiv/IABot/www.ninds.nih.gov
- ↑
M. Gottfredsson, J. R. Perfect:
Fungal meningitis
. In:
Seminars in Neurology
.
Band
20
,
Nr.
3
, 2000,
S.
307?322
,
doi
:
10.1055/s-2000-9394
,
PMID 11051295
.
- ↑
C. Roed, L. Omland, P. Skinhoj, K. J. Rothman, H. Sorensen, N. Obel:
Educational Achievement and Economic Self-sufficiency in Adults After Childhood Bacterial Meningitis.
In:
JAMA.
2013;309(16), S. 1714?1721.
doi:10.1001/jama.2013.3792
.
- ↑
M. P. Richardson, A. Reid, M. J. Tarlow, P. T. Rudd:
Hearing loss during bacterial meningitis
. In:
Archives of Disease in Childhood
.
Band
76
,
Nr.
2
, Februar 1997,
S.
134?138
,
doi
:
10.1136/adc.76.2.134
,
PMID 9068303
,
PMC 1717058
(freier Volltext) – (englisch,
bmj.com
).
- ↑
Mortality and Burden of Disease Estimates for WHO Member States in 2002.
(xls; 3,0 MB) In:
World Health Organization.
2002,
abgerufen am 12. Januar 2011
.
- ↑
a
b
c
David S; Stephens:
Global control of meningococcal disease
New England Journal of medicine
2023, Band 388, Ausgabe 21 vom 25. Mai 2023, Seiten 2002?2004,
doi:10.1056/NEJMe2301698
- ↑
a
b
World Health Organization:
Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98
.
Band
3
, 1998,
S.
1?83
(
who.int
[PDF]).
- ↑
WHO:
Detecting meningococcal meningitis epidemics in highly-endemic African countries
. In:
Weekly Epidemiological Record
.
Band
78
,
Nr.
33
, 2003,
S.
294?296
,
PMID 14509123
(
who.int
[PDF]).
- ↑
a
b
Kenneth L. Tyler:
A history of bacterial meningitis.
In: S. Finger, F. Boller, K. L. Tyler (Hrsg.):
History of Neurology
. Elsevier, 2010,
ISBN 978-0-444-52009-8
, S. 417.
- ↑
a
b
Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi:
The Genesis of Neuroscience
. Thieme, 1998,
ISBN 1-879284-62-6
, Infections and inflammatory involvement of the CNS,
S.
219?221
(englisch,
google.co.uk
).
- ↑
Kenneth L. Tyler:
A history of bacterial meningitis.
In: S. Finger, F. Boller, K. L. Tyler (Hrsg.):
History of Neurology
. Elsevier, 2010,
ISBN 978-0-444-52009-8
, S. 418.
- ↑
Whytt R:
Observations on the Dropsy in the Brain
. J. Balfour, Edinburgh 1768.
- ↑
a
b
c
B. Greenwood:
100 years of epidemic meningitis in West Africa ? has anything changed?
In:
Tropical Medicine & International health: TM & IH
.
Band
11
,
Nr.
6
, Juni 2006,
S.
773?780
,
doi
:
10.1111/j.1365-3156.2006.01639.x
,
PMID 16771997
.
- ↑
Paul Diepgen
,
Heinz Goerke
:
Aschoff
: Kurze Ubersichtstabelle zur Geschichte der Medizin.
7., neubearbeitete Auflage. Springer, Berlin/Gottingen/Heidelberg 1960, S. 32.
- ↑
G. Vieusseux:
Memoire sur la maladie qui regnea Geneve au printemps de 1805
. In:
Journal de Medecine, de Chirurgie et de Pharmacologie (Bruxelles)
.
Band
11
, 1806,
S.
50?53
.
- ↑
Paul Diepgen
,
Heinz Goerke
:
Aschoff
/Diepgen/Goerke: Kurze Ubersichtstabelle zur Geschichte der Medizin.
7., neubearbeitete Auflage. Springer, Berlin/Gottingen/Heidelberg 1960, S. 48.
- ↑
A. Muller, R. W. Schlecht, Alexander Fruh, H. Still
Der Weg zur Gesundheit: Ein getreuer und unentbehrlicher Ratgeber fur Gesunde und Kranke.
2 Bande, (1901; 3. Auflage 1906, 9. Auflage 1921) 31. bis 44. Auflage. C. A. Weller, Berlin 1929 bis 1931, Band 2 (1929), S. 45?48 (
Die epidemische Genickstarre
).
- ↑
Karl Wurm, A. M. Walter:
Infektionskrankheiten.
In:
Ludwig Heilmeyer
(Hrsg.):
Lehrbuch der Inneren Medizin.
Springer-Verlag, Berlin/Gottingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9?223, hier: S. 177?180 (
Meningitis cerebrospinalis epidemica
).
- ↑
A. Weichselbaum:
Ueber die Aetiologie der akuten Meningitis cerebro-spinalis
. In:
Fortschrift der Medizin
.
Band
5
, 1887,
S.
573?583
.
- ↑
Paul Diepgen
,
Heinz Goerke
:
Aschoff
/Diepgen/Goerke: Kurze Ubersichtstabelle zur Geschichte der Medizin.
7., neubearbeitete Auflage. Springer, Berlin/Gottingen/Heidelberg 1960, S. 50.
- ↑
S. Flexner:
The results of the serum treatment in thirteen hundred cases of epidemic meningitis
. In:
J Exp Med
.
Band
17
, 1913,
S.
553?576
,
doi
:
10.1084/jem.17.5.553
(englisch,
rupress.org
).
- ↑
a
b
M. N. Swartz:
Bacterial meningitis--a view of the past 90 years
. In:
The New England Journal of Medicine
.
Band
351
,
Nr.
18
, Oktober 2004,
S.
1826?1828
,
doi
:
10.1056/NEJMp048246
,
PMID 15509815
.
- ↑
D. H. Rosenberg, P. A. Arling:
Penicillin in the treatment of meningitis
. In:
JAMA
.
Band
125
, 1944,
S.
1011?1017
.
reproduced in D. H. Rosenberg, P. A. Arling:
Penicillin in the treatment of meningitis
. In:
JAMA
.
Band
251
,
Nr.
14
, April 1984,
S.
1870?1876
,
doi
:
10.1001/jama.251.14.1870
,
PMID 6366279
.
- ↑
Anzeigenpflichtige Krankheiten in Osterreich
vom Bundesministerium fur Soziales, Gesundheit, Pflege und Konsumentenschutz, Stand: Janner 2020 (PDF, 4 Seiten, tabellarische Darstellung)
Dieser Artikel behandelt ein Gesundheitsthema. Er dient
nicht
der Selbstdiagnose und ersetzt
nicht
eine Diagnose durch einen Arzt. Bitte hierzu den
Hinweis zu Gesundheitsthemen
beachten!